
Disfagia
Disfagia

La Disfagia resta tra le condizioni più sotto diagnosticate e sotto trattate al mondo. Circa il 65% dei pazienti con Disfagia non riceve corretta diagnosi e trattamento. Lo screening precoce per i pazienti a rischio Disfagia, che manifestano i primi sintomi di difficoltà a deglutire è possibile attraverso il Test EAT-10. Un questionario, validato scientificamente, che permette al clinico di individuare in maniera tempestiva e precoce i pazienti a rischio disfagia ed indirizzarli al corretto iter diagnostico. Questa brochure vuole fornire un supporto pratico per il clinico, dallo screening precoce dei pazienti con Disfagia al test EAT-10 fino al percorso che porta alla diagnosi. Completa la brochure una serie di consigli utili, relativi ai casi più frequenti da gestire nella pratica clinica. Nestlé Health Science offre una gamma completa di soluzioni pensate appositamente per la gestione dei pazienti con disfagia in ogni momento della giornata, dalla nutrizione all’idratazione, da soluzioni addensanti a prodotti pronti all’uso come le acque gelificate o i pasti pronti.
Disfagia

"Ricettario: Ricette gustose, a consistenza modificata" è il nuovo ricettario Nestlé Health Science per supportare i professionisti della salute nella gestione dei pazienti con DISFAGIA. Il ricettario si compone di tante nuove ricette, dalle zuppe ai primi piatti, dai secondi al dolce con l’obiettivo di garantire un’alimentazione completa, sicura bilanciata e gustosa ai pazienti disfagici.
Disfagia

Molti pazienti a cui è stata diagnosticata la Disfagia riscontrano molteplici difficoltà legate alla corretta assunzione dei farmaci. Molti sono i dubbi relativi a quale sia la via di somministrazione adatta, a quali farmaci possono essere o non frantumabili e a come facilitare il processo di deglutizione delle forme farmaceutiche solide. I professionisti della salute hanno un ruolo fondamentale nel supportare i pazienti nel loro percorso di conoscenza e gestione della Disfagia, fornendo indicazioni e consigli utili che possono migliorare la qualità di vita del paziente indirizzandoli al corretto approccio terapeutico. Nestlé Health Science vuole fornire una guida pratica volta ad offrire pratici consigli ai professionisti della salute sulla gestione della corretta somministrazione dei farmaci nei pazienti con DISFAGIA. Nello specifico scaricando la guida è possibile approfondire l’iter per la corretta somministrazione dei farmaci in caso di DISFAGIA, quali forme farmaceutiche non è possibile manipolare e come vanno trattate le forme farmaceutiche frantumabili. Vogliamo fornire risorse di valore che possano essere di aiuto e supporto per i professionisti della salute, nella gestione dei pazienti affetti da DISFAGIA.
Disfagia

Molti pazienti a cui è stata diagnosticata la Disfagia riscontrano molteplici difficoltà legate alla corretta e sufficiente idratazione. Questo accade poiché spesso non sono note le soluzioni esistenti che gli consentono di continuare ad idratarsi in sicurezza, anche in caso di disfagia. I professionisti della salute hanno un ruolo fondamentale nel supportare i pazienti nel loro percorso di conoscenza e gestione della Disfagia, fornendo indicazioni e consigli utili che possono migliorare la qualità di vita del paziente. La nuova guida Nestlé Health Science è pensata per offrire pratici consigli ai professionisti della salute sulla gestione della corretta idratazione nei pazienti con DISFAGIA, cercando di ridurre il rischio di disidratazione. Nello specifico scorrendo la guida è possibile approfondire alcuni temi come: assicurare un’idratazione in sicurezza, valutare il ruolo e l’uso degli addensanti per i liquidi e modificarne la consistenza. Sarà possibile, inoltre, approfondire la lettura della scala IDDSI e scoprire ricette di bevande addensate da consigliare ai pazienti. Vogliamo fornire risorse di valore che possano essere di aiuto e supporto per i professionisti della salute, nella cura dei pazienti affetti da DISFAGIA.
Disfagia

Distinguere il tipo di disfagia, conoscerne i sintomi e le cause, valutarne il rischio attraverso esami obiettivi, sono passaggi fondamentali per una diagnosi precoce di questa condizione clinica, al fine di contenerne le possibili complicanze. La disfagia ha un elevato impatto sociale, sanitario ed economico. Una gestione inadeguata del paziente disfagico porta a gravi conseguenze, come malnutrizione, disidratazione, polmoniti, declino funzionale, ecc. Nella seguente presentazione, il Dottor Ubaldi spiega quando sospettare la disfagia, come svolgere l’esame obiettivo e verso quale iter diagnostico e gestionale indirizzare il paziente a rischio disfagia. Tra i temi trattati: come distinguere le forme di disfagia, i sintomi da non confondere, le principali cause, ecc. Questi i temi trattati: Definizione di disfagia L’importanza della diagnosi precoce Come distinguere le due forme di disfagia I sintomi da non confondere con disfagia Principali cause della disfagia orofaringea Farmaci che possono causare disfagia Quando sospettare la disfagia L’esame obiettivo Valutazione del rischio disfagia L’iter diagnostico del paziente a rischio Valutazione dello stato nutrizionale e rischio “fragilità” Iter gestionale iniziale in caso di sospetta disfagia
Disfagia
Slide kit interattivo - Caratteristiche, punteggi e interpretazione di test e questionari di cui si avvale il logopedista per la valutazione periodica del paziente disfagico. È fondamentale identificare precocemente i pazienti a rischio disfagia per evitare complicanze nutrizionali e respiratorie che, a lungo andare, potrebbero diventare anche molto gravi. La valutazione delle difficoltà di deglutizione richiede il lavoro di un di un team multidisciplinare di professionisti, tra cui il logopedista è la figura chiamata in causa a seguire il paziente fin dalla sua iniziale presa in cura. Nel seguente slide kit interattivo, in esclusiva per gli Operatori Sanitari, vengono esaminati in dettaglio tutti i principali test che il logopedista somministra periodicamente al paziente per valutare l’andamento della disfagia e l’efficacia dei trattamenti nutrizionali adottati.
Disfagia
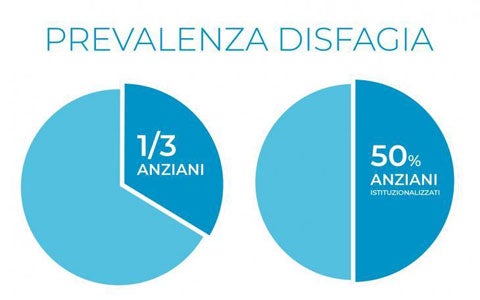
Si stima che la disfagia orofaringea colpisca circa il 13% della popolazione dopo i 65 anni d’età e che 1 persona su 17 ne soffra prima o poi nel corso della vita.
Disfagia

Un scheda da dare al paziente per ricordare i principali segnali che, se si presentano spesso durante o subito dopo i pasti, indicano quando è il caso di rivolgersi al medico.
Disfagia
La disfagia in età pediatrica può manifestarsi con diversa intensità: da forme molto lievi, come in quelle caratterizzate dalla persistenza della deglutizione infantile, a forme molto gravi causate ad esempio da malattie neurologiche. Le modalità deglutitorie si modificano durante la vita dell’individuo passando da: fetofagia (nel feto), pedofagia (0-12 anni), deglutizione dell’età adulta fino alla presbifagia tipica dell’anziano. Nella seguente presentazione, il Dott. Spadola Bisetti descrive come cambiano i movimenti deglutitori durante lo sviluppo del feto nell’utero materno per poi passare a spiegare cosa avviene durante la crescita del neonato e poi del bambino in cui si assiste allo sviluppo motorio e al cambiamento dei riflessi e di tutto il distretto oro-faringeo. In seguito a tutte queste modifiche che avvengono nel corso del tempo anche il meccanismo della deglutizione e della masticazione cambiano, compaiono i denti prima decidui, poi sostituiti da quelli definitivi dell’età adulta. Nelle slide finali lo specialista in foniatria e otorinolaringoiatria, introduce il tema della disfagia infantile fornendo qualche dato epidemiologico ed elencare le cause anatomiche e funzionai che possono causare disturbi più o meno gravi di deglutizione nei bambini.
Disfagia
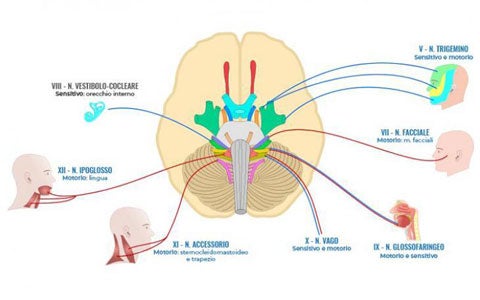
Per capire quali alterazioni possono intervenire nel corso della deglutizione è necessario conoscere i meccanismi fisiologici di questo complesso processo. Il processo della deglutizione, che consente a cibo e liquidi di transitare dalla bocca fino allo stomaco, dove ha luogo la funzione digestiva, è gestito da sei dei dodici nervi cranici che innervano la testa e parte del collo e delle spalle. Durante le diverse fasi che ci permettono di inghiottire il cibo, tramite azioni volontarie e riflesse, vengono attivati ben 55 muscoli, 2 radici cervicali, un’area motoria primaria sensitiva e un’area motoria supplementare e prefrontale. Nella seguente infografica, vengono schematizzate le proprietà sensitive e motorie dei 12 nervi cranici. Cliccando sui nervi coinvolti nella deglutizione troverai, inoltre, i dettagli della struttura corporea stimolata in ogni fase e l’attività che ne consegue.
Disfagia

Sono diversi i farmaci che inducono disfagia direttamente o indirettamente: è importante tenere presente questo effetto secondario quando si prescrive una terapia, soprattutto a un paziente anziano o con preesistenti problemi di deglutizione. Molti farmaci di uso comune, da somministrare per os, come alcuni antipertensivi, ansiolitici, antidepressivi, antinfiammatori, analgesici, ecc. possono provocare, tra gli effetti collaterali, secchezza delle fauci (xerostomia), inibizione della muscolatura liscia coinvolta nella deglutizione, depressione del sistema nervoso centrale o direttamente disfagia. Conoscere questi farmaci è importante, soprattutto quando si deve gestire un paziente che ha già difficoltà di deglutizione, è anziano e/o con comorbidità e/o con politerapia. Abbiamo preparato una tabella, da utilizzare durante la pratica clinica e/o ambulatoriale, dove sono elencati per classe terapeutica i principali farmaci da prescrivere con cautela nei soggetti che soffrono o sono a rischio disfagia.
Disfagia
La cannula tracheostomica è un presidio medico-chirurgico che viene posizionato direttamente in trachea attraverso un'apertura chirurgica per supportare la respirazione nei pazienti che necessitano di assistenza respiratoria per tempi prolungati. Questa scheda spiega le caratteristiche delle diverse cannule e le precauzioni da utilizzare durante l’igiene e i pasti del paziente.
Disfagia

Valutazione della capacità di deglutizione del paziente. Il test EAT-10 è un questionario validato scientificamente che permette di valutare precocemente i tuoi pazienti a rischio disfagia, prima che la condizione clinica porti a manifestazioni e complicazioni più evidenti e gravi. Il questionario può essere compilato, in modo facile e rapido, anche direttamente dal paziente o da chi se ne prende cura. Il tuo intervento - o quello di altro personale sanitario specializzato - sarà necessario per la corretta valutazione dei risultati e per consigliare le prime strategie nutrizionali da adottare per mangiare in sicurezza e/o l’eventuale successiva visita specialistica foniatrica per la diagnosi finale.
Disfagia

Tramite appositi compensi posturali, manovre deglutitorie e protocolli dietetici, il logopedista può rieducare a deglutire in modo fisiologico e/o funzionale. Una volta eseguite le opportune valutazioni logopediche sul paziente con disfagia, è necessario stabilire il piano riabilitativo utile a prevenire le possibili complicanze (come aspirazioni nell’albero respiratorio, malnutrizione, disidratazione), e ripristinare la funzione deglutitoria necessaria all’alimentazione per os e per migliorare la qualità della vita del paziente. Per raggiungere questi obiettivi, il logopedista durante il periodo riabilitativo insegna ad adottare determinate posture di compenso e manovre che aiutano il paziente a deglutire in sicurezza e fornisce consigli su come modificare le caratteristiche reologiche del bolo alimentare, prescritte dagli Specialisti (foniatra, nutrizionista, ecc.) in base alla gravità della disfagia. La riabilitazione logopedica comprende anche esercizi che hanno risvolti più a lungo termine sulla nutrizione che prevedono: stimolazioni sensoriali, rinforzo muscolare dei distretti interessati, modificazione dei riflessi. Nel seguente slide kit dettagli sulle tecniche riabilitative della disfagia, sui protocolli dietetici e anche sul counseling al paziente, ai familiari e ai caregiver.
Disfagia
La disfagia esofagea è meno diffusa di quella orofaringea, soprattutto negli anziani. Le cause principali della disfagia esofagea possono essere di tipo strutturale o motorio, dovute a patologie o lesioni a livello dell’esofago e del mediastino. In presenza di sospetta disfagia esofagea (bassa) bisogna analizzare attentamente i sintomi e la storia clinica del paziente in modo da poter decidere se i disordini sono di tipo strutturale o motorio. In questa presentazione il Dottor Ubaldi, oltre a distinguere le cause più comuni di questo tipo di disfagia da quelle più rare, fornisce dettagli riguardo a: diagnosi differenziale corretto approccio diagnostico nella disfagia esofagea non investigata gestione della problematica possibili opzioni terapeutiche.
Disfagia
L'approccio logopedico è fondamentale durante tutte le fasi della presa in carico del paziente disfagico. Il ruolo del logopedista è importante in tutte le fasi necessarie a prevenzione, cura e riabilitazione del paziente disfagico, sia in fase di ricovero sia a livello di assistenza domiciliare. L’approccio logopedico durante la presa in carico di un paziente adulto con disfagia comporta un attento e specifico inquadramento del paziente. Si inizia con la raccolta dell’anamnesi, per proseguire con specifiche valutazioni non strumentali ed esami strumentali, analizzati in sinergia con altri specialisti (Foniatra, otorinolaringoiatra, neurologo, ecc.). Il logopedista valuta inoltre le modalità nutrizionali del paziente, il livello di coordinazione tra respirazione, apnea e deglutizione, la presenza di tosse riflessa e volontaria, al fine di ridurre i possibili rischi di aspirazione e altre complicanze della disfagia, quali malnutrizione e disidratazione. Le seguenti slide descrivono in dettaglio tutte le valutazioni logopediche previste in caso di disfagia nell’adulto.
Disfagia
Una guida per il riconoscimento precoce della disfagia e delle problematiche associate, con consigli pratici per il paziente e il suo caregiver. Il seguente vademecum è diviso in due parti: la prima è dedicata ai Professionisti Sanitari e riepiloga i punti chiave da prendere in considerazione al primo sospetto di trovarsi di fronte un paziente che soffra di problematiche deglutitorie. Quali indagini effettuare tempestivamente, quali domande chiave porre al paziente, gli esami e i primi test per la valutazione del rischio di malnutrizione e l’eventuale necessità di prescrivere indagini più approfondite e/o visite specialistiche. La corretta gestione del paziente disfagico richiede infatti, nei casi più gravi o quando il soggetto non è autosufficiente, l’intervento di team multi-disciplinare composto da foniatra, logopedista, fisiatra, nutrizionisti, ecc. Per la gestione quotidiana dei pasti è essenziale, inoltre, istruire adeguatamente i familiari e/o il caregiver ai quali è dedicata la seconda parte del vademecum che mette a disposizione una breve guida pratica per la gestione domiciliare del paziente con disfagia da consegnare direttamente proprio a loro.
Disfagia
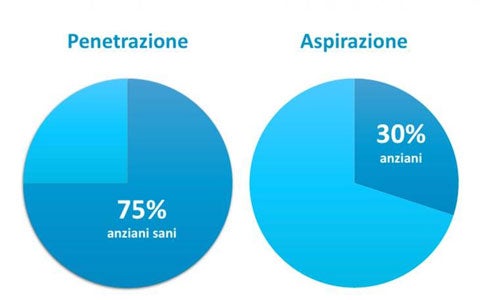
In queste slide vengono affrontati e analizzati i punti chiave della deglutizione e delle problematiche associate.
Disfagia

Il riconoscimento precoce della disfagia, soprattutto orofaringea, è essenziale per effettuare una serie di interventi volti a ridurre le complicanze, anche gravi, che possono derivare dal disturbo deglutitorio. In questo articolo gli Autori analizzano tutto il percorso di screening che dovrebbe effettuare un paziente con sospetto di disfagia e quali specialisti sono man mano coinvolti: a partire dal medico di medicina generale, al foniatra e all’otorinolaringoiatra, fino al gastroenterologo, radiologo, neurologo, dietologo, logopedista, oncologi. Solo un team interdisciplinare può inquadrare con precisione l’origine del disturbo e definire i trattamenti nutrizionali, riabilitativi e/o terapeutici più adatti ai diversi pazienti.
Disfagia

Il programma riabilitativo da attuare in caso di disfagia deve essere personalizzato, definire le aree di intervento, gli obiettivi a breve termine, i tempi e le modalità di erogazione degli interventi e stabilire quali Specialisti coinvolgere. Nei casi in cui non sia possibile attuare alcuna terapia medica o chirurgica per risolvere il deficit deglutitorio, la riabilitazione logopedica costituisce uno degli elementi fondamentali per gestire il paziente disfagico. Nel seguente slide kit, il dott. Spadola Bisetti definisce i requisiti minimi per la presa in carico riabilitativa del paziente e definisce gli strumenti riabilitativi a disposizione del logopedista, previa valutazione foniatrica.
Disfagia
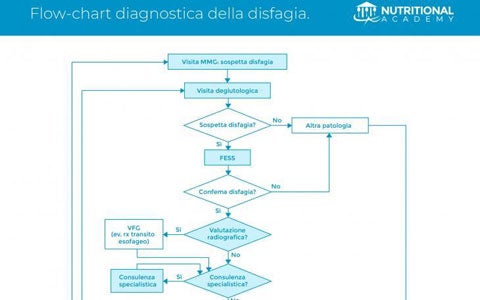
L’iter diagnostico in caso di sospetta disfagia parte dalle prime valutazioni del Medico di Medicina Generale. Il percorso diagnostico della disfagia coinvolge una serie di specialisti: a partire dal medico di medicina generale, per passare poi, se il rischio di disfagia è alto, al foniatra e all’otorinolaringoiatra, coinvolgendo eventualmente anche gastroenterologo, radiologo, neurologo, dietologo, logopedista, oncologo. L’algoritmo che vi proponiamo è tratto dall’articolo di Spadola Bisetti e Mastronuzzi pubblicato sulla rivista della SIMMG. In particolare, gli Autori analizzano tutto il percorso di screening a cui dovrebbe essere sottoposto un paziente con sospetto di disfagia. Solo un team interdisciplinare può inquadrare con precisione l’origine del disturbo della deglutizione e definire i trattamenti nutrizionali, riabilitativi e/o terapeutici più adatti ai diversi pazienti.
Disfagia
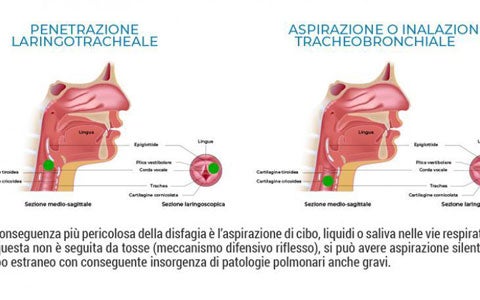
Le più significative cause di disfagia secondo l’American Gastroenterological Society e le WGO Global Guidelines.
Disfagia

La disfagia è una condizione secondaria a diverse malattie. L'approccio terapeutico deve puntare necessariamente all’ottimizzazione del trattamento della patologia che ne è la causa primaria. A parte alcuni rari casi, il trattamento della maggior parte dei pazienti disfagici comprende tecniche di riabilitazione e di modifica di cibi e/o liquidi, in modo da permettere una equilibrata e sicura alimentazione. Se la gravità della disfagia è tale da non consentire la normale nutrizione orale, bisogna ricorrere a quella enterale o parenterale. La gestione terapeutica varia se la disfagia è causata da un evento acuto (es. trattamento chirurgico di una neoplasia) o da una patologia cronica stabile o da un disturbo neurologico progressivo. Nell’ambito delle cure primarie, il Medico di Medicina generale gestisce, in genere, i pazienti con disfagia dopo la dimissione o in caso di una malattia cronica progressiva. Gli obiettivi primari del trattamento della disfagia devono essere: Fornire un corretto e sicuro apporto nutrizionale e idratazione del paziente coinvolgendo anche familiari e caregiver Consigliare tecniche per garantire una deglutizione sicura ed efficace Ridurre al minimo le complicazioni polmonari da aspirazione Migliorare il più possibile la qualità di vita del paziente che include anche l’adeguato livello d’assistenza. Per raggiungere tutti gli obiettivi è necessario l’intervento di diverse figure professionali con competenze diverse, cioè di un approccio multidisciplinare che consideri stato di salute, condizioni economico-sociali, livello culturale, motivazioni del paziente e dei familiari. All’interno di questo team resta comunque cruciale il ruolo del MMG per controllare e migliorare costantemente lo stato di salute del paziente.
Disfagia
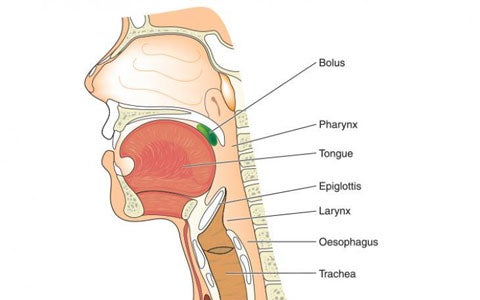
La deglutizione è un atto fisiologico molto articolato che prevede movimenti volontari e riflessi. Sono i nervi cranici che controllano i molteplici muscoli che consentono la progressione del bolo alimentare dal cavo orale fino allo stomaco. Lo studio delle diverse fasi della deglutizione è stato possibile grazie allo sviluppo di tecniche radiologiche di videofluorografia ed è talmente articolato e complesso che ha portato negli anni '80 alla definizione di una vera e propria scienza, la "Deglutologia". Nel seguente slide kit, il Dottor Spadola Bisetti illustra le caratteristiche delle sette fasi della deglutizione, spiegando la complessità del controllo nervoso che sovraintende al processo e infine analizza le cause della presbifagia, cioè la modalità deglutitoria connessa al fisiologico e graduale invecchiamento dell'individuo.
Disfagia
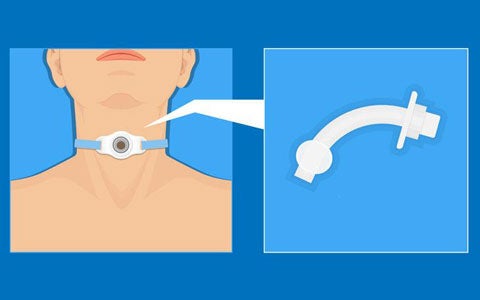
In questo slide kit breve il Dott. Spadola Bisetti spiega le principali indicazioni al posizionamento di una cannula endotracheale, e le relative problematiche connesse alla deglutizione. Disponibile per il download anche lo slide kit completo. Attualmente la tracheo(s)tomia è comunemente utilizzata per rimediare ad ostruzioni delle vie aeree superiori o nei casi in cui è necessaria la ventilazione meccanica prolungata, garantendo la sopravvivenza di un gran numero di pazienti, parte dei quali, tuttavia, rimangono a lungo dipendenti dalla tracheo(s)tomia con connesse problematiche anche deglutitorie. Le principali indicazioni al posizionamento di una cannula endotracheale (CET) comprendono situazioni patologiche in cui si richiede un provvedimento che consenta di migliorare la capacità respiratoria nei casi di grave insufficienza o superare un ostacolo respiratorio a livello delle vie aeree superiori dovuto a tumore, intervento chirurgico, trauma, presenza di corpo estraneo o infezione. Potrebbe essere anche necessario praticare una respirazione assistita per un tempo prolungato, proteggere le vie aeree inferiori in corso di chirurgia laringea, facilitare lo svezzamento dalla ventilazione meccanica prolungata con intubazione e infine consentire una gestione più efficiente delle secrezioni tracheo-bronchiali.
Disfagia

La disfagia complica il decorso di numerose malattie, contribuendo, spesso anche in maniera sostanziale, al peggioramento della prognosi. Il riconoscimento precoce della disfagia oro-faringea è essenziale per consentire un approfondimento diagnostico di secondo livello e una serie di interventi volti a ridurre le complicanze derivanti dal disturbo deglutitorio. Quotidianamente all’attenzione del medico di medicina generale (MMG) giungono numerosi pazienti che sono potenzialmente affetti da disturbi disfagici. Molti di questi disturbi hanno insorgenza lenta e progressiva e pertanto i pazienti, o i loro caregiver, riferiscono i sintomi solo quando sono evidenti. È importante che il MMG abbia sempre bene in mente che patologie neurologiche, esiti di eventi vascolari cerebrali, patologie reumatologiche, patologie ORL, esiti di interventi demolitivi e di trattamenti radioterapici nelle neoplasie del capo-collo, l’utilizzo di numerosi farmaci o semplicemente l’età avanzata possono comportare una disfagia di varia entità. Il riconoscimento precoce della disfagia oro-faringea è essenziale per consentire un approfondimento diagnostico di secondo livello e una serie di interventi volti a ridurre le complicanze derivanti dal disturbo deglutitorio.
Disfagia
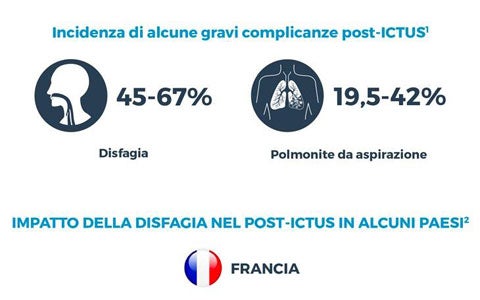
La disfagia orofaringea è una complicanza frequente nei pazienti post-ictus ospedalizzati ed è associata ad un aumento della loro mortalità e comorbilità. In un recentissimo studio franco-svizzero del 2019, attraverso l’analisi di 62.297 casi di ricovero per ictus in ospedali pubblici francesi e di 6.037 casi di ictus presi in carico dalle strutture ospedaliere svizzere, è stato valutato l'impatto della disfagia sulla durata della degenza ospedaliera (LOS) e sui costi complessivi che tale ricovero comporta. La seguente infografica riporta schematicamente i risultati dello studio che fanno capire quanto la disfagia influenzi il recupero e la qualità di vita dei pazienti colpiti da ictus, oltre a comportare elevati costi sanitari.
Disfagia
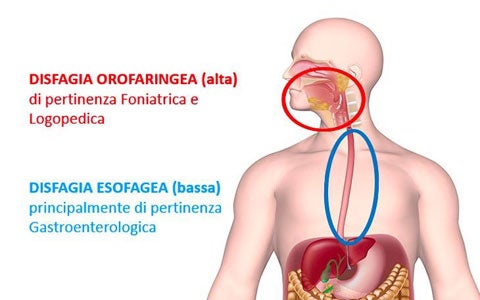
Sono molteplici le cause primarie che possono essere alla base della disfagia. Per questo motivo la disfagia non può essere considerata una vera e propria malattia, ma una condizione clinica secondaria ad altre patologie o fattori che devono essere indagati e identificati precocemente. La prima cosa che va stabilita, quando si valuta un paziente con disturbi della deglutizione, è di quale tipo di disfagia soffra. La maggior parte delle volte è sufficiente un’attenta indagine anamnestica per distinguere se la disfagia è alta (orofaringea) - di pertinenza foniatrica e logopedica -, oppure se coinvolge l’ultima fase della deglutizione. In quest'ultimo caso si parla di disfagia bassa (o esofagea) ed è di pertinenza dello specialista in gastroenterologia. Nella seguente presentazione, troverete dettagli su: Classificazione della disfagia secondo i criteri: eziologico, patogenetico, fisiopatologico e topografico. Cause di disfagia orofaringea distinte in neurologiche, reumatiche, infettive, metaboliche, strutturali, post chirurgiche e iatrogene. Dati epidemiologici in età evolutiva ed adulta.
Disfagia

La disfagia è una condizione clinica in costante aumento e con un elevato impatto sociale, sanitario ed economico. Gli specialisti Carlo Rasetti, Tecla Mastronuzzi ed Enzo Ubaldi sottolineano l’importanza dell’uso su vasta scala di semplici test di screening per evidenziare i casi a rischio, nell’ambito delle cure primarie. In questo articolo, pubblicato sulla rivista della SIMG, si prende in esame l’impatto clinico e sociale della disfagia, analizzano i dati forniti dalla Società Italiana di Medicina Generale e delle Cure Primarie. Vengono, inoltre, definite quali sono le principali patologie che possono causare la disfagia oro-faringea e quella esofagea, e quali i rischi potenziali per la salute del paziente. Gli Autori mettono in evidenza l’alta prevalenza della disfagia nella popolazione anziana, problema che peggiora ancor più le condizioni di salute di soggetti, in genere caratterizzati da elevata comorbidità e conseguente polifarmacia. Questa dato rende ancora più determinante stabilire e condividere un preciso approccio diagnostico, che possa essere facilmente utilizzato in primis dai medici di famiglia, ma anche da internisti, infermieri e altri specialisti a livello ospedaliero, per arrivare a una diagnosi precoce di disfagia in tutti a pazienti over-65 con problemi di deglutizione .
Disfagia

Una scheda per il tuo paziente con gli alimenti sconsigliati perché ad alto rischio di inalazione.
Disfagia
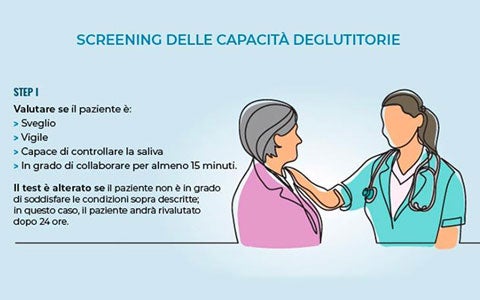
L’individuazione del paziente sospettato di disfagia viene effettuato dal medico curante durante l'esame obiettivo. La diagnosi viene effettuata in base al rilievo di alcuni “campanelli d’allarme” e di particolari sintomi rilevati durante l’esame obiettivo. In caso di dubbi, è comunque consigliabile effettuare un'attenta valutazione delle capacità deglutitorie del paziente, tramite uno screening costituito da 4 fasi principali. STEP I Valutare se il paziente è sveglio e vigile, se riesce a controllare la saliva e di collaborare. STEP II Valutare se il paziente presenta una tosse volontaria o riflessa efficace, riesce a leccarsi le labbra, respira senza difficoltà e ha una voce normale. STEP III Valutazione dell’igiene orale. STEP IV - TEST DEL BOLO D’ACQUA Il test del bolo d’acqua è attuabile anche in ambulatorio o al domicilio del paziente ha la capacità di individuare soggetti a rischio di inalazione, il che lo rende utilizzabile nella valutazione delle disfagie su base neurologica in senso lato.
Disfagia

Il sistema di supporto alla decisione clinica attraverso la registrazione medica elettronica migliora lo screening della disfagia e la qualità dell’assistenza. La disfagia, nella Classificazione Internazionale delle Malattie (ICD), viene inclusa nei «sintomi e segni digestivi», anche se dal punto di vista clinico viene classificata nella forma orofaringea e in quella esofagea, sulla base della localizzazione dell’alterata deglutizione. Nella cartella clinica informatizzata è comunque possibile definire meglio il problema aggiungendo un testo più esplicativo sulla diagnosi clinica nel paziente che si sta registrando. Nel seguente slide kit il Dottor Enzo Ubaldi, specialista in Medicina Generale, gastroenterologia e Scienza dell’alimentazione, descrive gli strumenti e le modalità per la corretta registrazione elettronica della disfagia, dei risultati dei test di screening periodici delle sue complicanze (ad es. la malnutrizione), su come richiedere una visita nutrizionistica di controllo o di altri accertamenti. Infine, descrive i limiti dei data base amministrativi e dei registri clinici.
Disfagia
Quali sono le cause della disfagia nelle unità di terapia intensiva? Il Dott. Riso spiega le possibili complicanze e le strategie nutrizionali da adottare. I pazienti post-ICU presentano frequentemente una diminuzione dell’assunzione di cibo e calo ponderale fino a 3 mesi dalla dimissione. Tra le cause di riduzione dell’intake si riconoscono in particolare la presenza di disfagia e la debolezza muscolare da malnutrizione. Per questo è fondamentale un precoce riconoscimento del paziente disfagico/malnutrito ed una presa in carico da parte di personale specialistico. Nel seguente slide kit il Dott. Sergio Riso, Specialista in Scienza dell’Alimentazione e dietetica, illustra le diverse cause all’origine della disfagia nell’unità di terapia intensiva, l’incidenza del problema post-estubazione, le sue possibili complicanze e le strategie nutrizionali da adottare, con una dieta di consistenza modificata, e adeguata supplementazione proteica/calorica.
