
Paralisi Cerebrale
Paralisi Cerebrale

Una raccolta di 30 ricette sicure e nutrienti per la disfagia nei bambini con disabilità neuromotorie, nate dall'esperienza di un team tutto al femminile, per fornire un aiuto semplice e immediato nella quotidianità del cucinare per i propri figli con PCI.
Paralisi Cerebrale

Recenti evidenze cliniche sottolineano che la somministrazione in bolo è largamente utilizzata, in particolare nella nutrizione enterale di lungo termine.
Paralisi Cerebrale

Il trattamento con PHGG vs lattulosio è risultato parimenti efficace e più sicuro nell'alleviare il dolore addominale da fecalomi e stipsi, migliorando anche la consistenza delle feci. Metodi È stato condotto uno studio randomizzato prospettico controllato su 61 pazienti (gruppo gomma di Guar parzialmente idrolizzata, n: 31 vs gruppo lattulosio, n: 30). Ai pazienti è stato somministrato lattulosio o PHGG per quattro settimane. Utilizzando un diario intestinale standardizzato, sono state registrate: frequenza delle evacuazioni consistenza delle feci presenza di flatulenza e dolore addominale. È stato poi chiesto ai familiari di compilare questionari relativi ad efficacia, sicurezza e al profilo degli effetti collaterali di entrambi i trattamenti. Risultati Non sono state riscontrate differenze significative nell'assunzione giornaliera di fibre (frutta e verdura) tra i due gruppi. La frequenza settimanale di movimento intestinale e della consistenza delle feci è migliorata significativamente in entrambi i gruppi di trattamento (p <0,05). Anche la percentuale di bambini con dolore addominale e formazione di fecalomi è diminuita in modo significativo in entrambi i gruppi (p <0,05). La frequenza settimanale delle evacuazioni intestinali è aumentata da 4 ± 0,7 a 6 ± 1,06 e da 4 ± 0,7 a 5 ± 1,7 nei gruppi trattati con lattulosio e PHGG, rispettivamente (p <0,05). Secondo il questionario di famiglia, i genitori del gruppo di trattamento con lattulosio si sono lamentati di cattivo sapore, flatulenza e necessità di ingerire un'alta quantità di farmaco. Nel gruppo di trattamento con gomma Guar parzialmente idrolizzata (PHGG), i genitori sono risultati soddisfatti della frequenza di defecazione dei loro figli. Conclusioni Il trattamento con PHGG è risultato parimenti efficace quanto il lattulosio nell'alleviare il dolore addominale associato a stitichezza, migliorando anche la consistenza delle feci. L’uso di lattulosio ha invece fatto registrare più effetti collaterali, tra cui flatulenza e cattivo gusto.
Paralisi Cerebrale

Gli aspetti clinici e nutrizionali da considerare in caso di nutrizione enterale a domicilio e l’importanza della comunicazione con genitori e caregiver Sono molteplici gli aspetti da considerare quando si deve scegliere la formula enterale più indicata per un paziente con problematiche neuromotorie (ad es. con paralisi cerebrale infantile). Il team interdisciplinare di esperti (pediatra, gastroenterologo, dietologo, ecc.) deve garantire i fabbisogni energetici e nutrizionali necessari per crescita del bambino, per evitare che s’instaurino malnutrizione e/o disidratazione, per ridurre al minimo i problemi d’intolleranza e per consentire la migliore qualità di vita possibile al bambino e ai suoi familiari. Le formule enterali commerciali a base di alimenti veri risolvono molte problematiche rispetto ai frullati preparati in casa dalle mamme: richiedono un minor tempo di preparazione e una più lunga conservabilità, garantiscono una maggiore sicurezza per il bambino (minor rischio d’intasamento delle sonde e di contaminazione microbica), oltre a dosaggi prestabiliti e fissi de nutrienti e delle calorie necessarie quotidianamente.
Paralisi Cerebrale

La review canadese analizza la letteratura per stabilire i corretti apporti energetici e proteici necessari al recupero del peso corporeo in bambini con denutrizione grave o moderata.
Paralisi Cerebrale
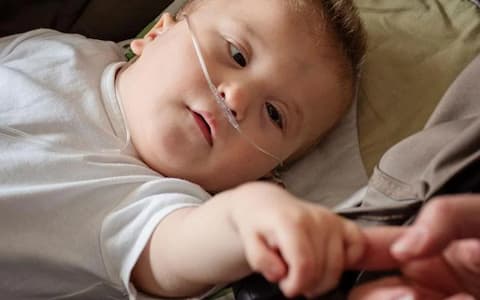
Diverse problematiche - quali disfagia, patologie gastrointestinali, ecc. - possono portare il bambino con condizioni neurologiche a grave rischio nutrizionale, tanto da comportare l’avvio di un programma di nutrizione enterale. Il bambino con paralisi cerebrale infantile (PCI) presenta un importante rischio nutrizionale correlato alla disfagia orofaringea e, quindi alla difficoltà ad assumere liquidi e solidi per via orale, oltre a problemi gastrointestinali (GI) come reflusso gastroesofageo, stipsi ed epilessia che determinano un maggior dispendio energetico con grave rischio di malnutrizione energetico-proteica. Nel bambino con PCI è quindi fondamentale identificare precocemente i sintomi clinici suggestivi di disfagia e rischio di malnutrizione, allo scopo di proporre l’avvio tempestivo di un programma di nutrizione specifico e personalizzato che comprenda anche la nutrizione enterale.
Paralisi Cerebrale

Slide kit interattivo - I benefici e le indicazioni della somministrazione in bolo rispetto a quella continua nel bambino con paralisi cerebrale. Obiettivo primario del ricorso alla nutrizione enterale è garantire il corretto apporto energetico e nutrizionale al paziente, migliorando contemporaneamente il benessere e la qualità di vita del bambino e anche dei suoi familiari/caregiver. Il team multidisciplinare che assiste un paziente pediatrico con danno cerebrale deve sempre tenere ben presente questa premessa fondamentale. La strategia nutrizionale che ne deriva parte con i fondamentali monitoraggi periodici, e una volta deciso il passaggio alla nutrizione enterale, integrativa o completa, si deve scegliere il metodo di somministrazione e la tipologia di formula più indicate per le condizioni cliniche di ogni singolo paziente.
Paralisi Cerebrale
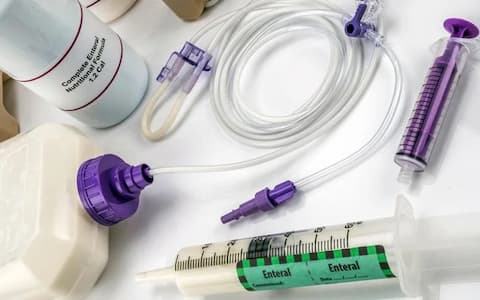
La nutrizione enterale nei pazienti con paralisi cerebrale può essere indicata anche a lungo termine, soprattutto in presenza di disfagia e malnutrizione, ma la scelta della formula deve essere sempre personalizzata in base ai fabbisogni. Nei bambini con danno neurologico l’alimentazione orale è consentita solo quando gli apporti nutrizionali con la dieta per bocca sono sufficienti, la deglutizione è sicura e la durata del pasto non supera i 30 minuti. In caso contrario, cioè se la dieta per os non garantisce almeno il 60-80% del fabbisogno calorico e nutrizionale del bambino, la durata del pasto supera le 3 ore al giorno, e viene riscontrato un rallentamento e/o arresto della crescita, viene suggerita la nutrizione artificiale per via enterale (NE). La scelta dell’accesso enterale rappresenta il primo aspetto da discutere con la famiglia, considerando che l’accesso “intragastrico” (gastrostomia endoscopica percutanea, PEG) rappresenta la scelta migliore per il bambino con PCI per il prevedibile utilizzo per tempi lunghi della NE. Il sondino nasogastrico rappresenta invece un’alternativa solo nel caso in cui è prevedibile un utilizzo non superiore alle 4 settimane. Vanno poi determinate le richieste energetiche (spesa energetica totale) e i fabbisogni nutrizionali del bambino con PCI che differiscono da quello sano di pari età per una serie di fattori: a) tipo e severità del danno neurologico, b) differenze della composizione corporea (rapporto tra massa muscolare e di grasso sottocutaneo), c) diversa velocità di crescita ponderale e di crescita lineare, d) livello di attività fisica. Nel seguente articolo verranno descritte le caratteristiche delle principali formule enterali utilizzate in età pediatrica e le loro raccomandazioni di utilizzo.
Paralisi Cerebrale

La realtà italiana, le evidenze e le eventuali problematiche. Le evidenze cliniche indicano che l’utilizzo di formule enterali a base di alimenti naturali offre diversi benefici clinici per il bambino con problemi neuromotori che necessità della nutrizione enterale al domicilio (NED). I principali vantaggi risultano essere: migliore tolleranza alla NED, minore manifestazione di sintomi gastro-enterali – quali vomito, distensione addominale, diarrea, stipsi, ecc. -, maggiore biodiversità della flora batterica e, in linea generale, migliore qualità di vita sia del bambino sia dei genitori/caregiver. I genitori sono molto favorevoli ad utilizzare le formule preparate con veri alimenti, ma è raccomandabile una gestione evidence based e, soprattutto, consigliare le miscele industriali con composizione nota, bilanciata in base all’età e allo stato nutrizionale del paziente. Per maggiori dettagli leggi il seguente slide kit.
Paralisi Cerebrale

Dall'analisi dei più recenti studi clinici emerge che l’impiego di commercial real food formula rende possibile e sicura una nutrizione enterale a lungo termine nei pazienti pediatrici. La nutrizione enterale a base di veri alimenti frullati homemade, sono sempre stati preferiti dai familiari/caregiver che ritenevano così di continuare a prendersi cura del proprio figlio, garantendogli un'alimentazione naturale e varia. Gli studi clinici hanno evidenziato tuttavia che le homemade formula presentano delle criticità: non forniscono apporti nutrizionali costanti e sufficienti garanzie di sicurezza, soprattutto nei pazienti con quadro clinico complesso (ad es. con disabilità neurologica) che devono essere nutriti, a breve o a lungo termine, per via enterale. Attualmente, le famiglie che desiderano nutrire i propri figli con cibi naturali hanno comunque a disposizione le commercial real food formula che possono essere utilizzate come base della NE garantendo sicurezza di flusso nella sonda enterale e soddisfacendo precisi fabbisogni calorico nutrizionali personalizzati. L’impiego di queste formule può facilitare l’assistenza ai bambini e adolescenti rendendo possibile anche una nutrizione enterale a lungo termine.
Paralisi Cerebrale

In questo episodio il Prof. Claudio Romano affronta il tema dell’uso di veri alimenti naturali nelle formulazioni da somministrare tramite sonda, nei bambini con danno cerebrale che necessitano della nutrizione enterale.
Paralisi Cerebrale

Il Prof. Claudio Romano e il Dott. Sergio Amarri ci parlano dei sintomi gastrointestinali che portano a manifestare una scarsa tolleranza all’alimentazione artificiale, la loro incidenza e l’impatto che questa problematica ha sulla qualità di vita del bambino.
Paralisi Cerebrale

La dieta semielementare è risultata meglio tollerata dai bambini nutriti tramite sonda a domicilio e con patologie complesse caratterizzate da malassorbimento e intolleranza alle formule polimeriche Obiettivi L’utilizzo di diete semielementari riguarda solo una piccola percentuale di bambini nutriti per sonda le cui caratteristiche non sono mai state registrate. Lo scopo degli autori di questo studio è di descrivere le caratteristiche di un gruppo di pazienti pediatrici, nutriti a domicilio tramite formula enterale a base di Peptamen Junior®, per valutare la tolleranza e l’efficacia nutrizionale delle formule semielementari. Metodi È stata condotta, nel periodo 2010-2015 in 14 centri pediatrici francesi, un’indagine multicentrica retrospettiva su un gruppo di pazienti alimentati a domicilio con una dieta semielementare. Al baseline, dopo 3, 6 e 12 mesi e poi annualmente sono stati registrati i seguenti parametri: Caratteristiche antropometriche del bambino. Indicazioni e modalità di somministrazione della dieta. Tolleranza. Effetti collaterali.
Paralisi Cerebrale

Uno studio per valutare gli effetti dell’impiego di PHGG nel dolore addominale funzionale in pediatria e nella sindrome dell'intestino irritabile. Questo studio, condotto dal team del Prof. Romano e pubblicato sul World Journal of Gastroenterology ha l’obiettivo di valutare gli effetti dell'integratore alimentare di gomma di guar parzialmente idrolizzato (PHGG) nel dolore addominale cronico pediatrico (CAP) e nella sindrome dell'intestino irritabile (IBS). Metodo Uno studio pilota randomizzato, in doppio cieco, è stato condotto su sessanta bambini (8-16 anni) con disturbi intestinali funzionali, come CAP o IBS, diagnosticati secondo i criteri di Roma III. Tutti i pazienti sono stati sottoposti a ecografia, esami del sangue e delle feci per escludere qualsiasi malattia organica. I pazienti sono stati assegnati a ricevere PHGG alla dose di 5 g/d (n= 30) o placebo (succo di frutta n= 30) per 4 settimane. La valutazione dell'efficacia del supplemento di fibre comprendeva il punteggio di gravità dei sintomi IBS (Questionario IBS di Birmingham), la gravità del dolore addominale (punteggio di valutazione del dolore al viso di Wong-Baker) e le abitudini intestinali (Bristol Stool Scale). I punteggi dei sintomi sono stati completati a 2, 4 e 8 settimane. L'endpoint primario era la variazione dal basale della scala di gravità dei sintomi, alla fine del trattamento e al follow-up a 4 settimane dopo il trattamento. L'endpoint secondario era valutare la conformità all'integrazione con il PHGG nella popolazione pediatrica. Le differenze all'interno dei gruppi durante il periodo di trattamento e il follow-up sono state valutate dal signed-rank test di Wilcoxon.
Paralisi Cerebrale

Alimenti a fini medici speciali che vengono prescritti dallo Specialista in caso di malnutrizione calorico- proteica. Ne esistono formulazioni adatte ai bambini che riescono a nutrirsi per os, ma possono far parte anche della nutrizione enterale. I supplementi nutrizionali orali (ONS) hanno specifiche caratteristiche che li differenziano completamente dagli integratori alimentari. Vengono prescritti soltanto da un medico - secondo Linee guida ministeriali e regole regionali, nei bambini con deficit nutrizionali che seguono una dieta orale che non è sufficiente a coprire i loro fabbisogni di energia e nutrienti. Ne esistono di completi, in forma liquida, cremosa o in polvere - in grado di sostituire completamente un pasto in modo equilibrato -, e di incompleti per integrare la dieta in aggiunta a cibi e bevande. Esistono poi dei moduli per nutrizione enterale da utilizzare per modulare l’apporto energetico e/o proteico fornito dalle formule per sonda. Nel seguente slide kit il Dottor Sergio Amarri, gastroenterologo pediatra, se spiega caratteristiche, indicazioni ed efficacia.
Paralisi Cerebrale

In questo 5° episodio il Dott. Sergio Amarri parla dei supplementi nutrizionali per via orale nei pazienti di età pediatrica con problemi neuromotori, come nel caso della paralisi cerebrale infantile.
Paralisi Cerebrale

Il Professor Claudio Romano e il dottor Sergio Amarri, fanno un focus sugli approcci clinici da adottare in base al tipo di nutrizione enterale adottata e sull’importanza di personalizzare le strategie nutrizionali e gestionali sul singolo paziente.
Paralisi Cerebrale

Il riconoscimento precoce dei fattori che influiscono sullo stato nutrizionale e l’avvio alla riabilitazione nutrizionale sono fasi cliniche fondamentali. Vediamo a riguardo le principali raccomandazioni delle linee guida. La prevalenza della malnutrizione nel bambino con neurodisabilità è molto elevata (29-46%) e, in particolare nei pazienti con paralisi cerebrale è ancora maggiore, arrivando a manifestarsi anche nel 75% dei casi. Il riconoscimento precoce di carenze energetico-proteiche e l’avvio all’adeguata riabilitazione nutrizionale è quindi cruciale, tenendo conto anche che nella PC sono frequenti problematiche concomitanti quali: disfagia, reflusso gastroesofageo, ritardato svuotamento gastrico, disturbi gastrointestinali, elevato rischio di disidratazione, ecc. Per garantire la crescita e il mantenimento di un buono stato nutrizionale, è necessario quindi ricorrere in diverse situazioni alla nutrizione enterale sia a breve che a lungo termine. Le linee guida ESPGHAN, e i più recenti studi clinici, raccomandano ed evidenziano l’importanza della componente proteica delle formule enterali, identificando nelle sieroproteine di latte (in inglese whey protein), la tipologia di proteine più adatta per questi pazienti clinicamente molto complessi, grazie alla migliore tolleranza e facilità di gestione dei disturbi gastrointestinali.
Paralisi Cerebrale
Nei pazienti con patologie gravi e croniche con indicazione alla nutrizione artificiale a medio o lungo termine, l’estensione della NA al domicilio è l’unica alternativa all’ospedalizzazione. La nutrizione artificiale (NA) può essere utilizzata per assicurare la sopravvivenza del malato, prevenire e/o curare la malnutrizione, ridurre la morbilità e mortalità, il tasso di ospedalizzazione e la spesa sanitaria. La NA, sia parenterale che enterale, può essere totale o complementare all’alimentazione orale. Nei casi con indicazione alla nutrizione artificiale a medio o lungo termine, l’estensione al domicilio della NA è l’unica alternativa all’ospedalizzazione per i pazienti con patologie gravi e croniche. Nel nostro caso facciamo specifico riferimento al paziente con patologia cronica e alla nutrizione enterale domiciliare (NED), che permette anche il reinserimento del paziente nella sua famiglia e ambiente, consentendo un significativo aumento della qualità di vita. Questo è il principale motivo per cui la NED ha avuto un progressivo incremento nell’ultimo ventennio anche per pazienti in età pediatrica.
Paralisi Cerebrale

Il doppio punto di vista: efficacia e sicurezza riscontrati dallo Specialista ed esperienza pratica quotidiana di una mamma e della figlia alimentata tramite PEG La seguente videointervista intende riportare l’esperienza d’utilizzo delle formule enterali pronte all’uso con Real Food (cioè alimenti veri naturali omogenizzati) e della nuova tecnologia di somministrazione in bolo Simplink. Verrà considerato in considerazione il punto di vista del medico specialista, ma anche le esigenze quotidiane del paziente che necessita di nutrizione enterale e quelli della sua famiglia. La Prof.ssa Maria Immacolata Spagnuolo, Professore Associato di Pediatria dell’Università Federico II a Napoli ed esperta di nutrizione artificiale, evidenzierà gli aspetti clinici che ha rilevato durante la sua pratica professionale; mentre la signora Stefania con la figlia Alessandra, ci parleranno della loro esperienza pratica di mamma-caregiver e di adolescente nutrita artificialmente.
