
Disfagia
Disfagia

Abbiamo realizzato, in collaborazione con una logopedista e una nutrizionista, un menù appositamente studiato per offrire una varietà di piatti nutrienti, facili da preparare e che rispettano le giuste consistenze per i tuoi pazienti con disfagia. L’obiettivo è quello di offrire un valido supporto a pazienti e caregiver, semplificando la pianificazione dei pasti e garantendo al contempo un'alimentazione equilibrata, sana e sicura, anche con Disfagia.
Disfagia

Il 25 e 26 ottobre 2024 si è svolto a Milano il Corso di Aggiornamento SID dedicato alla Disfagia dal titolo: "La Gestione del pasto nella persona con Disfagia".
Disfagia

La gestione della dieta per os domiciliare deve garantire una nutrizione adeguata ai fabbisogni e svolgersi anche in completa sicurezza.
Disfagia
Quali sono i “campanelli d’allarme” della disfagia e i sintomi a cui prestare attenzione durante l’esame obiettivo.
Disfagia
L'aspirazione di cibi o liquidi nelle vie aeree superiori è uno dei principali rischi della disfagia.
Disfagia

La disfagia nelle demenze è dovuta alla perdita delle funzioni cognitive con conseguente incapacità di nutrizione autonoma e alla perdita dello schema motorio necessario a una corretta deglutizione. Da studi recenti si stima che vari livelli di disfagia si riscontrano nel 30% delle demenze, ma questa percentuale sale al 75-84% nei pazienti con malattia di Alzheimer. In questi pazienti, in particolare, la mortalità conseguente alle complicazioni della disfagia (es. polmonite) rappresenta il 70% delle cause di morte. Nel seguente articolo del Dottor Spadola Bisetti, viene inquadrato il problema della disfagia nelle demenze e nella malattia di Alzheimer, con delineati i test e il percorso di valutazione per una precoce diagnosi.
Disfagia

La disfagia si manifesta in 4 livelli di gravità, per ognuno dei quali è indicata una dieta specifica. In questi opuscoli il tuo paziente troverà molte informazioni utili e un menù completo per ogni livello della malattia, con ricette e consigli di preparazione.
Disfagia
Il Dott. Spadola, Specialista in Foniatria, Audiologia ed Otorinolaringoiatria, spiega che la valutazione specialistica deglutologica può avvalersi di diversi esami strumentali. La videoregistrazione dell’immagine fluoroscopica, la scintigrafia oro-faringea, l’elettromiografia della deglutizione, la manometria e la pHmetria esofagea, l’ultrasonografia del collo, sono tutti esami strumentali utilizzati per valutare la disfagia, ma quelli ritenuti più utili secondo tutte le linee guida in tema di disfagia sono la videofluorografia digitale (VFG) e lo studio fibroendoscopico della deglutizione (FEES: Fiberoptic Endoscopic Evaluation of Swallowing).
Disfagia
La patologia COVID e il suo trattamento, soprattutto quando è necessaria l’intubazione e la sedazione in terapia intensiva, causano disfagia e malnutrizione che richiederanno pertanto specifiche indagini foniatriche e trattamenti logopedici e nutrizionali.
Disfagia

La malattia di Alzheimer e le altre demenze sono patologie ad alta incidenza nell’anziano e per le quali attualmente non esiste una cura ma solo trattamenti per alleviarne i sintomi e, in alcuni casi, per rallentarne la progressione. La disfagia è molto frequente nelle varie forma di demenza in seguito a perdita del controllo e della successione dei movimenti volontari coinvolti nella deglutizione. In particolare, nella scala di valutazione di gravità della demenza GDS (Global Deterioration Scale di Reisberg) che va da 1 a 7, i disturbi dell’alimentazione cominciano a comparire al 5° stadio ma, in realtà il rapporto con l’alimentazione nelle demenze è molto mutevole. Nel seguente articolo il Dottor Spadola Bisetti descrive i possibili trattamenti dei disturbi della deglutizione e le relative tecniche di rimediazione da attuare nel paziente con demenza, il quale risulta particolarmente problematico sia per la variabilità dei quadri deglutologici fra i vari pazienti e nello stesso paziente nel decorrere ed aggravarsi della malattia, sia per l’impossibilità di effettuare una reale riabilitazione logopedica, a causa della scarse capacità dei soggetti da trattare.
Disfagia

Un linguaggio internazionale comune permetterebbe la migliore gestione dei pazienti di ogni Paese e alle ditte produttrici di alimenti per disfagici di disporre di uno standard a cui attenersi e da indicare anche nelle etichette di vendita. Il cibo, durante la deglutizione è sottoposto a spinte muscolari, passaggi in strettoie anatomiche e gradienti di pressione che, in situazioni fisiologiche, vengono facilmente superati dalla combinazione di coordinati movimenti muscolari e lubrificazione salivare ma che, nel paziente disfagico sono compromessi per alterazioni neuromuscolari o anatomiche. Uno dei cardini della riabilitazione della disfagia è scegliere la consistenza e le caratteristiche reologiche ideali dei cibi in base alla disabilità del paziente. Tale presidio riabilitativo ha il vantaggio di essere immediatamente attuabile non richiedendo un trattamento diretto sul paziente. Nondimeno chi si occupa dell’alimentazione del paziente disfagico deve essere formato al riconoscimento delle consistenze e sulle modalità con cui possono essere modificate in quanto l’elaborazione della consistenza degli alimenti può voler dire permettere una deglutizione “sicura” (Accornero et al, 2001). Il codificare una terminologia comune, ovvero sapere definire con esattezza a cosa corrisponde - in termini qualitativi -, una determinata consistenza, costituisce una premessa fondamentale per una gestione corretta del paziente con disfagia.
Disfagia

Evidenziata in letteratura la necessità di implementare lo screening dei disturbi deglutitori in RSA, e di ricorrere a pasti pronti a consistenza modificata che rispondano a standard validati e alle reali esigenze dei pazienti disfagici. Questa breve revisione della letteratura considera un tema risultato peculiare all’interno delle Residenze Sanitarie Assistenziali (RSA): la disfagia oro-faringea (OFD). Questa condizione viene considerata una sindrome geriatrica - causata da molteplici fattori e associata a numerose comorbilità, con prognosi severa e un necessario approccio multi disciplinare (Baijens, 2016). Dall’analisi degli studi emerge che la disfagia è molto sottostimata in queste strutture, nonostante il ricorso frequente a pasti a consistenza modificata. Emerge quindi la necessità all’interno delle RSA di aumentare l’identificazione dei soggetti maggiormente a rischio disfagia, utilizzando un nuovo approccio semplice ma più incisivo, che preveda prima l’intervento foniatrico/logopedico per una valutazione precoce dei residenti disfagici per i quali adottare una specifica e personalizzata pianificazione nutrizionale da parte di un dietologo e/o dietista con pasti pronti commerciali a maggiore garanzia nutrizionale e di sicurezza.
Disfagia

Valutazione clinica standardizzata per stabilire la gravità della disfagia, pianificare la riabilitazione necessaria, anche a letto del paziente e determinarne i risultati nel tempo. La Bedside Examination ha un ruolo importante nella valutazione del paziente con sospetta disfagia. Offre infatti la possibilità di stabilire la presenza o meno del disturbo disfagico, individuando spesso anche le possibili alterazioni che lo provocano e la gravità, allo scopo di programmare l’intervento riabilitativo del logopedista e valutarne nel tempo i risultati. Oltre ad avere costi molto bassi, non prevede l’utilizzo di strumentazione complessa, ma richiede molta esperienza da parte dell’esaminatore. Si tratta di una valutazione clinica standardizzata, effettuabile anche al letto del paziente (bedside assessment) preferibilmente da professionisti competenti nella gestione della disfagia, di norma il logopedista. (Linee Guida Disfagia, 2007).
Disfagia

Sono molte le patologie neurologiche che possono causare disfagia. La presa in carico del paziente deve avvenire precocemente e seguire in ogni fase il suo percorso riabilitativo. Il processo della deglutizione è il risultato di una complessa serie di eventi finemente armonizzati tra loro. (Chiò A., Calvo A., 2011). Con il termine disfagia o disabilità deglutitoria si fa riferimento a qualsiasi difficoltà durante l’intero atto deglutitorio (Schindler O., 2011). La disfagia è un sintomo che è possibile ritrovare in moltissime patologie. È importante riuscire a identificare con precisione quale malattia porta il paziente a presentare disfagia, in modo da riuscire a conoscerne sia il decorso che la prognosi e poter quindi programmare una terapia riabilitativa adeguata (Schindler O., Ruoppolo G., Schindler A., 2011). In moltissimi casi, quando la patologia neurologica è già nota, non è difficile riconoscere la causa della disfagia; in altri casi invece la disfagia può rappresentare uno tra i primi sintomi di esordio di una malattia in ambito neurologico, per esempio, nella sclerosi laterale amiotrofica a esordio bulbare. (Chiò, 2000). L’intervento logopedico è piuttosto complesso e differisce a seconda della patologia di cui è affetto il paziente ma anche dello stadio di malattia in cui si trova.
Disfagia

La disfagia rende problematica la quotidiana assunzione dei farmaci orali con ricadute in termini di aderenza ed efficacia clinica del trattamento. La disfagia rende problematica la quotidiana assunzione degli alimenti, ma anche quella dei farmaci orali con ricadute in termini di aderenza alla terapia e di efficacia clinica del trattamento, fatto particolarmente rilevante se il paziente è in politerapia e/o anziano. L’aspetto dell’utilizzo dei farmaci nel paziente disfagico è scarsamente indagato e scarsamente preso in considerazione nei processi di cura, sia nei pazienti istituzionalizzati che in quelli assistiti nel territorio, nonostante sia trattato in diversi PDTA regionali e linee guida aziendali italiane. Obiettivo di questa revisione è quello di analizzare le problematiche connesse all’assunzione dei farmaci orali nella DO, la possibilità di trasformazione delle varie formulazioni ed il corretto utilizzo dei farmaci di più largo impiego.
Disfagia
Le percezioni di questi 2 sensi possono risultare alterate oltre che da malattie e dalla chirurgia di capo e collo, da tutti i trattamenti effettuati a livelli del cavo orale. Scopri come riabilitarli. Il gusto e l’olfatto storicamente sono stati considerati come due sistemi sensoriali separati e indipendenti sebbene appaia evidente che, durante la deglutizione, le informazioni provenienti dai due sistemi si fondano per formare la percezione dei sapori grazie a collegamenti presenti a livello della corteccia dell’insula (Small, 2012). Vari studi hanno dimostrato che nei mammiferi i recettori gustativi e olfattivi sono presenti in vari organi e apparati quali il sistema respiratorio (Tizzano et al, 2011) e quello digerente (Margolskee et al, 2007). In particolare, in studi su topi transgenici si è dimostrata la presenza di recettori olfattivi funzionalmente espressi anche nelle papille gustative (Malik B et al, 2019). Gusto e olfatto sono, quindi, funzioni sensoriali strettamente embricate le cui percezioni possono essere alterate, oltre che da malattie e dalla chirurgia di capo e collo, in tutti i trattamenti effettuati nel cavo orale: le variazioni del sigillo labiale, dei rapporti occlusali, della postura intraorale della lingua modificano, oltre alla deglutizione, le modalità respiratorie, i percorsi e i volumi dei flussi aerei rino-tracheali, la produzione salivare e il grado di idratazione delle mucose. Alterazioni di gusto e olfatto causate da farmaci hanno un’incidenza stimata tra il 2 e il 5% (Ackerman BH et al, 1997), ma anche amalgame a uso odontoiatrico nonché infezioni candidosiche e micotiche possono causare anosmie e disgeusie che procurano grande disagio ai pazienti. Problematica è la riabilitazione: infatti, pur essendo disponibili per la valutazione dei disturbi dell'olfatto e del gusto test clinici che consentono di rilevare e misurare il grado della perdita sensoriale, non sono tuttavia in grado di consentire di determinarne la causa e non forniscono né informazioni prognostiche né indicazioni terapeutiche (Wrobel B et al, 2004).
Disfagia
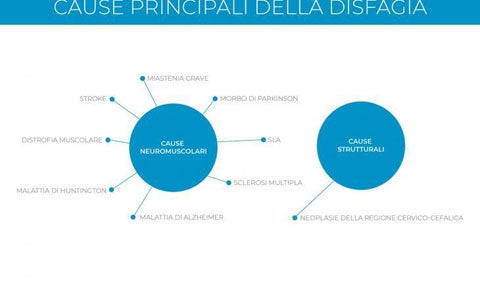
Per disfagia s’intende la difficoltà di progressione del bolo alimentare dalla bocca allo stomaco. Quali sono le cause?
Disfagia

Un approfondimento sulle figure professionali e socio-assistenziali coinvolte nel processo di cura ed assistenza del paziente disfagico a livello territoriale.
Disfagia

Per una diagnosi e un trattamento tempestivi di disfagia è necessario un team multidisciplinare di Specialisti.
Disfagia

I parametri da prendere in considerazione per decidere quale approccio nutrizionale adottare con un paziente disfagico.
Disfagia

L'importanza di una diagnosi precoce nei problemi di deglutizione, soprattutto negli anziani.
Disfagia

La valutazione deglutologica è di competenza dei medici Foniatri, degli Otorinolaringoiatri opportunamente formati e dei medici che abbiano conseguito il Master Universitario in Deglutologia, attualmente attivo presso le Università di Torino e di Pisa. Sebbene il numero di tali specialisti non sia molto elevato, è in costante aumento e sono in genere reperibili sia presso le strutture ORL universitarie che presso molti servizi ORL ospedalieri nonché in servizi ambulatoriali Audiofoniatrici. Nel seguente articolo, il Dott. Spadola spiega come deve essere svolta e quali aspetti permette di valutare. La visita ambulatoriale si avvale innanzitutto del prezioso contributo anamnestico fornito dal Medico di Medicina Generale, utile per inquadrare il paziente e per indirizzare le successive indagini.
