
Paralisi Cerebrale
Paralisi Cerebrale

Presentiamo il recente studio premiato al congresso SINPE-ASAND di Bari, "Energy Balance and Body Composition in Pediatric Patients with Cerebral Palsy".
Paralisi Cerebrale

Nasce la REAL FOOD ACADEMY: una serie di webinar interamente dedicata alle formule enterali basate su veri alimenti e/o ingredienti 100% plant-based.
Paralisi Cerebrale

In questo studio “Exercise in Nervous System Diseases is Positively Associated to Growth”, condotto dalla Dr.ssa De Amicis, il cui abstract è stato presentato a ESPGHAN 2024, si evidenzia come la nutrizione clinica possa aiutare a migliorare la performance sportiva e di come ci sia la necessità per questi pazienti di un percorso nutrizionale.
Paralisi Cerebrale
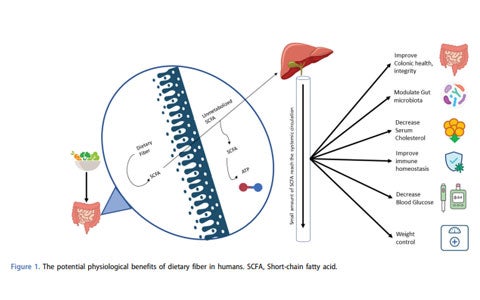
Un gruppo di esperti si è riunito per valutare l’importanza dell’utilizzo della fibra all’interno delle miscele per nutrizione enterale. Le fibre vengono classificate come fibre solubili o insolubili a seconda della loro capacità di legare l’acqua ma anche secondo il grado di viscosità. Le fibre devono essere prese in considerazione per tutti i pazienti che necessitano di nutrizione enterale e possono essere introdotte gradualmente a partire dai 6 mesi di età. Il clinico deve valutare l’introduzione in casi specifici in cui l’uso delle fibre sia scarsamente tollerato.
Paralisi Cerebrale

I più importanti centri pediatrici italiani sono stati coinvolti in una survey con metodo Delphi per avere una valutazione di utilizzo della nuova tecnologia Simplink. Il metodo Delphi è un metodo d'indagine iterativo, particolarmente utilizzato nella ricerca scientifica, che si svolge attraverso più fasi di valutazione delle opinioni di un gruppo di esperti e ha l'obiettivo di far convergere l'opinione più completa e condivisa in un'unica "espressione".
Paralisi Cerebrale

L’articolo della Dott.ssa Cavallaro, medico psicoterapeuta, descrive come il progetto riabilitativo del bambino con disabilità richieda un approccio condiviso tra il team di esperti e la famiglia per raggiungere il miglior livello di funzionalità e autonomia del paziente.
Paralisi Cerebrale

Una raccolta di 30 ricette sicure e nutrienti per la disfagia nei bambini con disabilità neuromotorie, nate dall'esperienza di un team tutto al femminile, per fornire un aiuto semplice e immediato nella quotidianità del cucinare per i propri figli con PCI.
Paralisi Cerebrale
Il Dott. Amarri delinea il percorso di valutazione dello stato nutrizionale del paziente per evitare problemi di crescita e sviluppo.
Paralisi Cerebrale

Recenti evidenze cliniche sottolineano che la somministrazione in bolo è largamente utilizzata, in particolare nella nutrizione enterale di lungo termine.
Paralisi Cerebrale

Linee guida della Società Europea di Gastroenterologia, Epatologia e Nutrizione Pediatrica su valutazione e trattamento delle complicanze gastrointestinali e nutrizionali nei bambini con handicap neuromotorio. Sono più di 100.000 i bambini affetti da paralisi cerebrale (PC) in Europa con una percentuale di sopravvivenza verso l’età adulta che raggiunge circa il 90% per cui oltre 400.000 adulti con handicap neuromotorio sono stimati nei prossimi 10 anni. I bambini con danno neurologico (NI) presentano disordini gastrointestinali (GI) che dovrebbero essere presi in considerazione nella valutazione dello stato nutrizionale, infatti il danno neurologico può incidere negativamente sull’apparato gastrointestinale, in particolare sulla funzionalità motoria orale e sulla motilità. La Società Europea di Gastroenterologia, Epatologia e Nutrizione, in assenza di un approccio sistematico per il trattamento di bambini con danno neurologico, ha definito, attraverso un gruppo di lavoro internazionale di pediatri e gastroenterologi pediatri, una consensus o linea guida di pratica clinica “evidence based”, per la gestione dei disordini gastrointestinali e nutrizionali del bambino con handicap neuromotorio. La malnutrizione ed i sintomi gastrointestinali sono comuni in bambini con handicap neuromotorio. È possibile identificare precocemente il bambino a rischio di malnutrizione calorico-proteica prevenendo le possibili complicanze ed i deficit di micronutrienti. La patologia gastroenterologica associata al ritardo psicomotorio è complessa e necessita spesso di trattamento di tipo chirurgico.
Paralisi Cerebrale

La capacità o meno di esprimere i propri bisogni e la mancanza di un linguaggio strutturato e comunicativo nel paziente con PC può portare a un comportamento problematico. Nella paralisi cerebrale (PC) è sempre presente una disabilità intellettiva, intesa come un deficit del funzionamento sia intellettivo che adattativo negli ambiti concettuali, sociali e pratici. Il funzionamento intellettivo si riferisce alle capacità mentali generali, come il ragionamento, il problem solving, la pianificazione, il pensiero astratto, la capacità di giudizio, l’apprendimento scolastico e l’apprendimento dell’esperienza. Il funzionamento adattativo fa riferimento all’efficacia con cui i soggetti fanno fronte alle esigenze più comuni della vita quotidiana e alla capacità di adeguamento agli standard delle autonomie personali previste per fascia di età, contesto ambientale e livello socioculturale. I livelli di disabilità intellettiva sono 4 (lieve, moderato, grave ed estremo) e corrispondono a stati sempre più gravi di dipendenza dal caregiver, inoltre, più grave è il deficit intellettivo e minore sarà la capacità del soggetto di esprimere i suoi bisogni. A seconda del grado della disabilità intellettiva presentata, quando il bambino presenta competenze limitate, può manifestarsi quello che oggi viene indicato come un COMPORTAMENTO PROBLEMA.
Paralisi Cerebrale

Il trattamento con PHGG vs lattulosio è risultato parimenti efficace e più sicuro nell'alleviare il dolore addominale da fecalomi e stipsi, migliorando anche la consistenza delle feci. Metodi È stato condotto uno studio randomizzato prospettico controllato su 61 pazienti (gruppo gomma di Guar parzialmente idrolizzata, n: 31 vs gruppo lattulosio, n: 30). Ai pazienti è stato somministrato lattulosio o PHGG per quattro settimane. Utilizzando un diario intestinale standardizzato, sono state registrate: frequenza delle evacuazioni consistenza delle feci presenza di flatulenza e dolore addominale. È stato poi chiesto ai familiari di compilare questionari relativi ad efficacia, sicurezza e al profilo degli effetti collaterali di entrambi i trattamenti. Risultati Non sono state riscontrate differenze significative nell'assunzione giornaliera di fibre (frutta e verdura) tra i due gruppi. La frequenza settimanale di movimento intestinale e della consistenza delle feci è migliorata significativamente in entrambi i gruppi di trattamento (p <0,05). Anche la percentuale di bambini con dolore addominale e formazione di fecalomi è diminuita in modo significativo in entrambi i gruppi (p <0,05). La frequenza settimanale delle evacuazioni intestinali è aumentata da 4 ± 0,7 a 6 ± 1,06 e da 4 ± 0,7 a 5 ± 1,7 nei gruppi trattati con lattulosio e PHGG, rispettivamente (p <0,05). Secondo il questionario di famiglia, i genitori del gruppo di trattamento con lattulosio si sono lamentati di cattivo sapore, flatulenza e necessità di ingerire un'alta quantità di farmaco. Nel gruppo di trattamento con gomma Guar parzialmente idrolizzata (PHGG), i genitori sono risultati soddisfatti della frequenza di defecazione dei loro figli. Conclusioni Il trattamento con PHGG è risultato parimenti efficace quanto il lattulosio nell'alleviare il dolore addominale associato a stitichezza, migliorando anche la consistenza delle feci. L’uso di lattulosio ha invece fatto registrare più effetti collaterali, tra cui flatulenza e cattivo gusto.
Paralisi Cerebrale

Gli aspetti clinici e nutrizionali da considerare in caso di nutrizione enterale a domicilio e l’importanza della comunicazione con genitori e caregiver Sono molteplici gli aspetti da considerare quando si deve scegliere la formula enterale più indicata per un paziente con problematiche neuromotorie (ad es. con paralisi cerebrale infantile). Il team interdisciplinare di esperti (pediatra, gastroenterologo, dietologo, ecc.) deve garantire i fabbisogni energetici e nutrizionali necessari per crescita del bambino, per evitare che s’instaurino malnutrizione e/o disidratazione, per ridurre al minimo i problemi d’intolleranza e per consentire la migliore qualità di vita possibile al bambino e ai suoi familiari. Le formule enterali commerciali a base di alimenti veri risolvono molte problematiche rispetto ai frullati preparati in casa dalle mamme: richiedono un minor tempo di preparazione e una più lunga conservabilità, garantiscono una maggiore sicurezza per il bambino (minor rischio d’intasamento delle sonde e di contaminazione microbica), oltre a dosaggi prestabiliti e fissi de nutrienti e delle calorie necessarie quotidianamente.
Paralisi Cerebrale

La paralisi cerebrale (PC) è la più comune causa di disabilità motoria nell’infanzia. La condizione permane per tutta la vita del soggetto colpito, ma è non immutabile grazie alla neuroplasticità del cervello. Comprende una serie di alterazioni del movimento e della coordinazione, a cui spesso di associano forme di epilessia, disturbi sensoriali, cognitivi e del linguaggio, causate da lesioni nel sistema nervoso centrale che si verificano durante il periodo pre-, peri- o post-natale. Nella sottostante infografica sono riportati alcuni dati epidemiologici in Italia e nel mondo e la classificazione della PC in base alle caratteristiche del movimento e alla gravità del deficit motorio.
Paralisi Cerebrale

Il ricorso alla nutrizione artificiale e alla gastrostomia o PEG è particolarmente critico dal punto di vista sia clinico sia psicologico per il paziente e tutti i familiari. Analizzano e si confrontano su questi aspetti il Dott. Sergio Amarri, specialista in gastroenterologia pediatrica di Reggio Emilia, e la Dott.ssa Alessia Cavallaro, psicoterapeuta della RSD Pogliani di Varese.
Paralisi Cerebrale

Accrescimento, qualità di vita e nutrizione enterale in un paziente di 15 anni con paralisi cerebrale infantile grazie all’utilizzo di una formula a base di real food. Presentazione del caso clinico Il paziente nasce a termine da parto eutocico, dopo gravidanza normodecorsa. Viene intubato al primo minuto di vita per asfissia perinatale (APGAR 0) e necessita di ventilazione meccanica per una settimana. Ne consegue un quadro clinico di tetraparesi spastico-distonica e di encefalopatia epilettica, che necessita di politerapia (valproato, baclofen, diazepam, idrossizina, fentanyl). Si riporta inoltre una sintomatologia da reflusso gastro-esofageo trattata con inibitore di pompa protonica. In anamnesi sono presenti plurime polmoniti ab ingestis (l’ultima all’età di 8 anni), per cui il paziente viene indagato mediante rx del tubo digerente ed esofagogastroduodenoscopia, da cui non emergono elementi patologici. Dal punto di vista nutrizionale si segnala: importante difficoltà nell’assunzione di alimenti per os, dato il quadro neurologico compromesso presenta da sempre uno scarso accrescimento staturo-ponderale introito calorico, calcolato mediante l’anamnesi alimentare, è pari a circa 1000 kcal/die apporto proteico di 40 gr/die (pari a 1.7 gr/kg/die) intrapresa nutrizione enterale tramite sondino nasogastrico (SNG) dall’età di 14 anni.
Paralisi Cerebrale

Di seguito quanto emerso dagli interventi degli specialisti internazionali intervenuti al simposio sugli effetti clinici delle formulazioni enterali a base di veri alimenti. Si è conclusa a Copenaghen il 25 giugno la 54a edizione dell'ANNUAL MEETING of the European Society for Paediatric Gastroenterology, Hepatology and Nutrition, nel quale è stato dedicato un simposio agli effetti clinici delle formulazioni enterali - a base di veri alimenti (in inglese real food) -, nei bambini con problematiche neurologiche e gastrointestinali. Il Prof. Frederic Gottrand - Professore di pediatria alla Children’s University, Lille (Francia) -, ha moderato il breakfast symposium del 23 giugno sulla gestione nutrizionale di bambini alimentati con miscele a base di alimenti veri aprendo la discussione sulle reali motivazioni che riportano l’attenzione sulle diete frullate e sulle nuove miscele commerciali a base di alimenti veri (real food formula). Si sta forse parlando di un “ritorno al futuro”?
Paralisi Cerebrale

La review canadese analizza la letteratura per stabilire i corretti apporti energetici e proteici necessari al recupero del peso corporeo in bambini con denutrizione grave o moderata.
Paralisi Cerebrale
Diverse problematiche - quali disfagia, patologie gastrointestinali, ecc. - possono portare il bambino con condizioni neurologiche a grave rischio nutrizionale, tanto da comportare l’avvio di un programma di nutrizione enterale. Il bambino con paralisi cerebrale infantile (PCI) presenta un importante rischio nutrizionale correlato alla disfagia orofaringea e, quindi alla difficoltà ad assumere liquidi e solidi per via orale, oltre a problemi gastrointestinali (GI) come reflusso gastroesofageo, stipsi ed epilessia che determinano un maggior dispendio energetico con grave rischio di malnutrizione energetico-proteica. Nel bambino con PCI è quindi fondamentale identificare precocemente i sintomi clinici suggestivi di disfagia e rischio di malnutrizione, allo scopo di proporre l’avvio tempestivo di un programma di nutrizione specifico e personalizzato che comprenda anche la nutrizione enterale.
Paralisi Cerebrale

Slide kit interattivo - I benefici e le indicazioni della somministrazione in bolo rispetto a quella continua nel bambino con paralisi cerebrale. Obiettivo primario del ricorso alla nutrizione enterale è garantire il corretto apporto energetico e nutrizionale al paziente, migliorando contemporaneamente il benessere e la qualità di vita del bambino e anche dei suoi familiari/caregiver. Il team multidisciplinare che assiste un paziente pediatrico con danno cerebrale deve sempre tenere ben presente questa premessa fondamentale. La strategia nutrizionale che ne deriva parte con i fondamentali monitoraggi periodici, e una volta deciso il passaggio alla nutrizione enterale, integrativa o completa, si deve scegliere il metodo di somministrazione e la tipologia di formula più indicate per le condizioni cliniche di ogni singolo paziente.
Paralisi Cerebrale
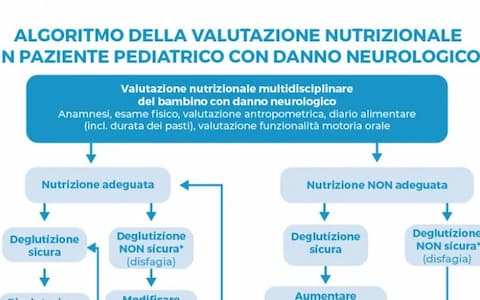
I bambini con problemi neurologici presentano vari livelli di disfagia e problemi di alimentazione. Ne deriva uno stato nutrizionale alterato conseguente a un insufficiente apporto di calorie. La manifestazione frequente di reflusso gastroesofageo e di infezioni delle vie respiratorie dovute a broncoaspirazione rappresentano, inoltre, fattori che contribuiscono a deteriorare lo stato nutrizionale del paziente. Per meglio valutare lo stato nutrizionale del soggetto con problemi neuromotori - conseguenti a paralisi cerebrale infantile (PCI) -, il Working Group della Società Europea di Gastroenterologia, Epatologia e Nutrizione (ESPGHAN), costituito da Specialisti internazionali in pediatria e gastroenterologia pediatrica, ha definito nel 2017 un algoritmo per la Valutazione nutrizionale multidisciplinare del paziente pediatrico con danno neurologico. Mod da Linee guida 2017 della Società Europea di Gastroenterologia, Epatologia e Nutrizione (ESPGHAN)
Paralisi Cerebrale

Risultati positivi in paziente con ritardo psico-motorio, grazie a nutrizione enterale precoce e passaggio a una formula completa con alimenti veri omogeneizzati e ricca di MCT (trigliceridi a media catena). Bambina nata prematura, presenta paralisi cerebrale infantile che ha portato a: ritardo psico-motorio, disfagia e deficit visivo. Le difficoltà della paziente a nutrirsi per os hanno richiesto il ricorso immediato alla nutrizione artificiale. La nutrizione postnatale è un fattore di rischio cruciale del deficit di crescita per cui, come dimostrato da questo caso, è importante abbinare, prima possibile, alla nutrizione per os quella enterale con una formula personalizzata sul piccolo paziente che permetta di migliorare lo stato nutrizionale e la tolleranza. Va, inoltre, considerato che il ritardo della crescita extrauterina è variabile, ma non irrilevante nei bambini pretermine (si manifesta nel 43-97% dei casi) ed è associato, a sua volta, ad aumentato rischio di outcome neurocognitivo peggiore. Nelle seguenti slide, i dettagli su strategie ed esiti nutrizionali che hanno permesso di migliorare l’andamento della crescita nella piccola paziente.
Paralisi Cerebrale

I periodici monitoraggi e il ricorso a specifiche strategie nutrizionali permettono di tenere sotto controllo lo stato nutrizionale di bambini con stato clinico complesso. I bambini con deficit neurologici sono ad alto rischio di manifestare gravi problemi alimentari e nutrizionali, come evidenziato dall’Oxford Feedind Study (Sullivan PB, 2010). Per questa tipologia di pazienti il management nutrizionale non può essere limitato alla valutazione del peso e/o della plica tricipitale, ma deve comprendere un approccio «Proactive» che, oltre alle opportune valutazioni e interventi nutrizionali, preveda il monitoraggio almeno annuale dei macronutrienti, minerali e vitamine essenziali per la crescita e di cui i bambini con PCI sono spesso carenti anche quando alimentati esclusivamente per via enterale. Nel seguente slide kit le raccomandazioni ESPGHAN, i fabbisogni giornalieri, le supplementazioni nutrizionali necessarie e i range di normalità da garantire ai bambini con danni neurologici.
Paralisi Cerebrale

Il processo che porta all’accettazione della PEG è lungo e spesso difficoltoso e anche quando si ottiene il risultato atteso, non è detto che da lì in avanti vada tutto bene. Il nutrimento è uno dei primi linguaggi non verbali con cui ogni essere umano si confronta sin dai primi momenti della propria vita e rappresenta una necessità fondamentale sia per la sopravvivenza fisica che psichica. Il latte materno che idealmente gratifica, appaga, porta piacere e rilassamento nel corpo, consente anche di entrare in relazione con le emozioni trasmesse dalla madre: affetto, comprensione, sicurezza, considerazione, in altri termini amore, oppure con ansia, nervosismo, riprovazione, stanchezza cioè mancanza o deficit di amore. Si tratta di un complesso meccanismo di rimandi continui tra percezioni sensoriali e significati emotivi che nelle prime fasi dello sviluppo appaiono informi e disordinate, ma poi con il passare dei giorni e delle settimane, in un bambino con normosviluppo, prendono forma e significato, perché il contenitore mamma dà senso a ciò che accade e permette al bambino di tollerare le frustrazioni. In un bambino svantaggiato, come quello con handicap neuromotorio, invece questa interazione così importante e fondamentale per un corretto sviluppo, è viziata dai deficit più o meno gravi presenti sin dalla nascita e il nutrire sia fisico che psichico ne risente fortemente. Nel seguente articolo la Dott.ssa Cavallaro descrive le fasi del lungo e complesso processo assistenziale clinico e psicologico necessario affinché anche la nutrizione tramite sonda venga vissuto dal paziente e soprattutto dai familiari, come un modo diverso e più salutare di “prendersi cura” del loro caro.
Paralisi Cerebrale
La nutrizione enterale nei pazienti con paralisi cerebrale può essere indicata anche a lungo termine, soprattutto in presenza di disfagia e malnutrizione, ma la scelta della formula deve essere sempre personalizzata in base ai fabbisogni. Nei bambini con danno neurologico l’alimentazione orale è consentita solo quando gli apporti nutrizionali con la dieta per bocca sono sufficienti, la deglutizione è sicura e la durata del pasto non supera i 30 minuti. In caso contrario, cioè se la dieta per os non garantisce almeno il 60-80% del fabbisogno calorico e nutrizionale del bambino, la durata del pasto supera le 3 ore al giorno, e viene riscontrato un rallentamento e/o arresto della crescita, viene suggerita la nutrizione artificiale per via enterale (NE). La scelta dell’accesso enterale rappresenta il primo aspetto da discutere con la famiglia, considerando che l’accesso “intragastrico” (gastrostomia endoscopica percutanea, PEG) rappresenta la scelta migliore per il bambino con PCI per il prevedibile utilizzo per tempi lunghi della NE. Il sondino nasogastrico rappresenta invece un’alternativa solo nel caso in cui è prevedibile un utilizzo non superiore alle 4 settimane. Vanno poi determinate le richieste energetiche (spesa energetica totale) e i fabbisogni nutrizionali del bambino con PCI che differiscono da quello sano di pari età per una serie di fattori: a) tipo e severità del danno neurologico, b) differenze della composizione corporea (rapporto tra massa muscolare e di grasso sottocutaneo), c) diversa velocità di crescita ponderale e di crescita lineare, d) livello di attività fisica. Nel seguente articolo verranno descritte le caratteristiche delle principali formule enterali utilizzate in età pediatrica e le loro raccomandazioni di utilizzo.
Paralisi Cerebrale

La realtà italiana, le evidenze e le eventuali problematiche. Le evidenze cliniche indicano che l’utilizzo di formule enterali a base di alimenti naturali offre diversi benefici clinici per il bambino con problemi neuromotori che necessità della nutrizione enterale al domicilio (NED). I principali vantaggi risultano essere: migliore tolleranza alla NED, minore manifestazione di sintomi gastro-enterali – quali vomito, distensione addominale, diarrea, stipsi, ecc. -, maggiore biodiversità della flora batterica e, in linea generale, migliore qualità di vita sia del bambino sia dei genitori/caregiver. I genitori sono molto favorevoli ad utilizzare le formule preparate con veri alimenti, ma è raccomandabile una gestione evidence based e, soprattutto, consigliare le miscele industriali con composizione nota, bilanciata in base all’età e allo stato nutrizionale del paziente. Per maggiori dettagli leggi il seguente slide kit.
Paralisi Cerebrale

Il reflusso gastroesofageo, condizione frequente nel bambino con danno neurologico, può manifestarsi in modo «classico» ma, più spesso, si presenta in modo atipico con ematemesi o polmoniti ricorrenti. Il 90% dei bambini con danno neurologico soffre di varie problematiche gastrointestinali, con dismotilità GI che è direttamente correlata alla lesione subita. Il correlato ritardo nello svuotamento gastrico è il principale responsabile della malattia da reflusso gastroesofageo (GER), ma sono diversi i fattori ad essa associati. Anche i sintomi del GER possono essere molteplici e alcuni sono atipici, come distonie, anemia, ecc. Oltre alle cause e alle manifestazioni tipiche e atipiche del reflusso gastroesofageo la presentazione del Prof. Claudio Romano, gastroenterologo pediatra dell’Università di Messina, analizza i fattori associati al disturbo spesso presente nel bambino con PCI, accenna alla diagnosi per poi soffermarsi sui trattamenti. A seconda dell’intensità del reflusso si può ricorrere alla terapia nutrizionale compensatoria - modificando la consistenza e il volume del cibo o delle formule enterali. Spesso si ricorre ai farmaci che inibiscono la produzione di acido gastrico, nei casi più gravi si può ricorrere alla chirurgia.
Paralisi Cerebrale

Dall'analisi dei più recenti studi clinici emerge che l’impiego di commercial real food formula rende possibile e sicura una nutrizione enterale a lungo termine nei pazienti pediatrici. La nutrizione enterale a base di veri alimenti frullati homemade, sono sempre stati preferiti dai familiari/caregiver che ritenevano così di continuare a prendersi cura del proprio figlio, garantendogli un'alimentazione naturale e varia. Gli studi clinici hanno evidenziato tuttavia che le homemade formula presentano delle criticità: non forniscono apporti nutrizionali costanti e sufficienti garanzie di sicurezza, soprattutto nei pazienti con quadro clinico complesso (ad es. con disabilità neurologica) che devono essere nutriti, a breve o a lungo termine, per via enterale. Attualmente, le famiglie che desiderano nutrire i propri figli con cibi naturali hanno comunque a disposizione le commercial real food formula che possono essere utilizzate come base della NE garantendo sicurezza di flusso nella sonda enterale e soddisfacendo precisi fabbisogni calorico nutrizionali personalizzati. L’impiego di queste formule può facilitare l’assistenza ai bambini e adolescenti rendendo possibile anche una nutrizione enterale a lungo termine.
Paralisi Cerebrale
Il neonato richiede intubazione fin dalla nascita e nutrizione enterale esclusiva per i primi 2 anni di vita. Di seguito, i delicati step nutrizionali per portare in 26 mesi il bambino ai percentili di crescita adeguati all’età. Il seguente caso clinico presenta una situazione clinica e nutrizionale critica complessa. Il quadro clinico è caratterizzato da microcefalia, ipovisione, ipoacusia neurosensoriale e grave ritardo psico-motorio in esiti di encefalopatia ipossico-ischemica. L’assenza completa, inoltre, del riflesso di deglutizione rilevato nelle prime settimane di vita hanno richiesto l’immediato inserimento del sondino naso-gastrico per poi passare alla nutrizione enterale esclusiva tramite PEG all’età di 10 mesi. Alla prima valutazione nutrizionale presso il nostro ambulatorio a 12 mesi il bambino, nonostante la nutrizione artificiale, presenta uno scarso accrescimento in peso e altezza (inferiore al terzo percentile per età e sesso sulle curve di crescita della popolazione generale) Nel seguente articolo trovi i dettagli su come il nostro team di Specialisti, tramite gli opportuni cambiamenti di formule enterali e delle strategie di somministrazione, abbia stabilizzato i parametri antropometrici per rientrare nella media dei bambini di uguale sesso ed età.
Paralisi Cerebrale

Il Dott. Sergio Amarri - Gastroenterologo Pediatra, Responsabile Sanitario Day Care Cure Palliative Pediatriche, Fondazione Hospice Seragnoli, Bologna - parla delle principali valutazioni nutrizionali da effettuare periodicamente nel bambino colpito da paralisi cerebrale.
Paralisi Cerebrale

Il ricorso a un approccio multidisciplinare e multidimensionale, tipico delle cure palliative, può unire le diverse visioni del medico e della mamma. Il bambino con problematiche neurologiche presenta alti rischi di malnutrizione, disidratazione, disfagia e problemi respiratori ad essi correlati che sono le principali preoccupazione che il medico deve considerare quando ha in cura questa tipologia di pazienti clinicamente molto complessi. I genitori, d’altro canto, hanno a che fare con molte altre problematiche che, oltre alla salute del figlio, comportano la gestione di aspetti riguardanti il resto della famiglia, le emozioni, la logistica, la comunicazione con i sanitari, la gestione dello stress. La strategia più efficace per gestire al meglio il bambino-paziente è arrivare a unire queste due visioni medico – caregiver, ricorrendo a un approccio condiviso. Un approfondimento nel seguente slide kit.
Paralisi Cerebrale

Il caso di un paziente di 14 anni colpito da paralisi cerebrale infantile, malnutrito e con problemi di crescita. Quale miscela utilizzare? Ragazzo di 14 anni con gravi deficit neurologici si presenta all’ambulatorio di nutrizione clinica con un quadro nutrizionale compromesso e gravi difficoltà ad alimentarsi per os. Da pochi mesi gli è stato posizionato un sondino nasogastrico per integrare la dieta orale con la somministrazione di supplementi nutrizionali e nutrizione enterale continua nelle ore notturne. Cosa prevedono le linee guida in un paziente con paralisi cerebrale malnutrito e con problemi di crescita pondero-staturali? È preferibile utilizzare una miscela normo o ipercalorica? Normo o iperproteica? Che tipo di miscele utilizzeresti per questo paziente? Un approfondimento nel seguente caso clinico a cura del Dott. Norsa, Pediatra gastroenterologo.
Paralisi Cerebrale

La disabilità intellettiva porta ad esprimere i bisogni primari (come la fame) in modo primitivo e averbale, utilizzando il corpo per manifestare anche i disagi psicologici. Con il termine di paralisi cerebrale infantile (PCI) s’intende un ampio gruppo di disturbi neurologici causati da una lesione permanente, non progressiva, del cervello in via di sviluppo, che si verifica prima, durante o dopo la nascita. I progressi della medicina moderna garantiscono percorsi di cura che favoriscono una possibilità di vita più lunga rispetto al passato e sempre più bambini diventano adolescenti prima e adulti poi. Ma una volta raggiunta la maggior età, come procede il loro processo evolutivo? Anche se la lesione cerebrale che causa la PCI non è reversibile, le sue conseguenze sono variabili e possono modificarsi durante la crescita; questo fa sì che nell’adulto con PC si vedano i quadri più differenti di gravità e quindi scenari diversi di interrelazione con l’ambiente e le persone che li circondano. Per esemplificare quanto può accadere, analizziamo di seguito il caso di un giovane ventenne affetto da disabilità intellettiva grave e linguaggio ridotto a pochi fonemi non comunicativi, ma in grado di muoversi e interagire con l’ambiente.
Paralisi Cerebrale

In questo episodio il Prof. Claudio Romano affronta il tema dell’uso di veri alimenti naturali nelle formulazioni da somministrare tramite sonda, nei bambini con danno cerebrale che necessitano della nutrizione enterale.
Paralisi Cerebrale

Il Prof. Claudio Romano e il Dott. Sergio Amarri ci parlano dei sintomi gastrointestinali che portano a manifestare una scarsa tolleranza all’alimentazione artificiale, la loro incidenza e l’impatto che questa problematica ha sulla qualità di vita del bambino.
Paralisi Cerebrale

La dieta semielementare è risultata meglio tollerata dai bambini nutriti tramite sonda a domicilio e con patologie complesse caratterizzate da malassorbimento e intolleranza alle formule polimeriche Obiettivi L’utilizzo di diete semielementari riguarda solo una piccola percentuale di bambini nutriti per sonda le cui caratteristiche non sono mai state registrate. Lo scopo degli autori di questo studio è di descrivere le caratteristiche di un gruppo di pazienti pediatrici, nutriti a domicilio tramite formula enterale a base di Peptamen Junior®, per valutare la tolleranza e l’efficacia nutrizionale delle formule semielementari. Metodi È stata condotta, nel periodo 2010-2015 in 14 centri pediatrici francesi, un’indagine multicentrica retrospettiva su un gruppo di pazienti alimentati a domicilio con una dieta semielementare. Al baseline, dopo 3, 6 e 12 mesi e poi annualmente sono stati registrati i seguenti parametri: Caratteristiche antropometriche del bambino. Indicazioni e modalità di somministrazione della dieta. Tolleranza. Effetti collaterali.
Paralisi Cerebrale

Alcune slide schematiche con le raccomandazioni riguardanti i principali fabbisogni nutrizionali nella Paralisi Cerebrale Infantile.
Paralisi Cerebrale

Uno studio per valutare gli effetti dell’impiego di PHGG nel dolore addominale funzionale in pediatria e nella sindrome dell'intestino irritabile. Questo studio, condotto dal team del Prof. Romano e pubblicato sul World Journal of Gastroenterology ha l’obiettivo di valutare gli effetti dell'integratore alimentare di gomma di guar parzialmente idrolizzato (PHGG) nel dolore addominale cronico pediatrico (CAP) e nella sindrome dell'intestino irritabile (IBS). Metodo Uno studio pilota randomizzato, in doppio cieco, è stato condotto su sessanta bambini (8-16 anni) con disturbi intestinali funzionali, come CAP o IBS, diagnosticati secondo i criteri di Roma III. Tutti i pazienti sono stati sottoposti a ecografia, esami del sangue e delle feci per escludere qualsiasi malattia organica. I pazienti sono stati assegnati a ricevere PHGG alla dose di 5 g/d (n= 30) o placebo (succo di frutta n= 30) per 4 settimane. La valutazione dell'efficacia del supplemento di fibre comprendeva il punteggio di gravità dei sintomi IBS (Questionario IBS di Birmingham), la gravità del dolore addominale (punteggio di valutazione del dolore al viso di Wong-Baker) e le abitudini intestinali (Bristol Stool Scale). I punteggi dei sintomi sono stati completati a 2, 4 e 8 settimane. L'endpoint primario era la variazione dal basale della scala di gravità dei sintomi, alla fine del trattamento e al follow-up a 4 settimane dopo il trattamento. L'endpoint secondario era valutare la conformità all'integrazione con il PHGG nella popolazione pediatrica. Le differenze all'interno dei gruppi durante il periodo di trattamento e il follow-up sono state valutate dal signed-rank test di Wilcoxon.
Paralisi Cerebrale

Alimenti a fini medici speciali che vengono prescritti dallo Specialista in caso di malnutrizione calorico- proteica. Ne esistono formulazioni adatte ai bambini che riescono a nutrirsi per os, ma possono far parte anche della nutrizione enterale. I supplementi nutrizionali orali (ONS) hanno specifiche caratteristiche che li differenziano completamente dagli integratori alimentari. Vengono prescritti soltanto da un medico - secondo Linee guida ministeriali e regole regionali, nei bambini con deficit nutrizionali che seguono una dieta orale che non è sufficiente a coprire i loro fabbisogni di energia e nutrienti. Ne esistono di completi, in forma liquida, cremosa o in polvere - in grado di sostituire completamente un pasto in modo equilibrato -, e di incompleti per integrare la dieta in aggiunta a cibi e bevande. Esistono poi dei moduli per nutrizione enterale da utilizzare per modulare l’apporto energetico e/o proteico fornito dalle formule per sonda. Nel seguente slide kit il Dottor Sergio Amarri, gastroenterologo pediatra, se spiega caratteristiche, indicazioni ed efficacia.
Paralisi Cerebrale
La valutazione della disfagia nei bambini con PCI si divide in una parte clinica e in una strumentale e hanno obiettivi diversi e specifici. Il paziente neurologico in età pediatrica ha caratteristiche tipiche, come i possibili problemi di suzione che uniti a quelli di deglutizione rendono problematica la nutrizione fin dalla nascita. Nel seguente slide kit il Dottor Sergio Amarri, gastroenterologo pediatra dell’AUSL – IRCCS di Reggio Emilia, descrive tramite un caso clinico reale, la «Best Practice» per effettuare la valutazione della disfagia nei pazienti pediatrici in cui si possono distinguere 3 fasi. Le 3 fasi della valutazione della disfagia nei pazienti pediatrici Raccolta anamnestica generale e di alimentazione Valutazione fisica generale e delle strutture oro-facciali Testing alimentare. Il Dott. Amarri spiega inoltre i diversi ruoli svolti in team dal pediatra gatroenterologo e dal logopedista e le differenti valutazioni in base alle fase d’età del paziente.
Paralisi Cerebrale

La diagnosi precoce e la terapia nutrizionale e farmacologica della stipsi cronica, sono alcuni dei temi trattati dal Prof. Romano in questo articolo.
Paralisi Cerebrale

In questo episodio la Dott.ssa Alessia Cavallaro, psicoterapeuta della RSD Pogliani di Varese, affronta il tema della transizione dall’età pediatrica a quella adulta dei pazienti con PCI, fornendo indicazioni e suggerimenti per affrontare nel migliore dei modi le difficoltà pratiche e psicologiche di questo periodo.
Paralisi Cerebrale

In questo 5° episodio il Dott. Sergio Amarri parla dei supplementi nutrizionali per via orale nei pazienti di età pediatrica con problemi neuromotori, come nel caso della paralisi cerebrale infantile.
Paralisi Cerebrale

Il Professor Claudio Romano e il dottor Sergio Amarri, fanno un focus sugli approcci clinici da adottare in base al tipo di nutrizione enterale adottata e sull’importanza di personalizzare le strategie nutrizionali e gestionali sul singolo paziente.
Paralisi Cerebrale

Il paziente pediatrico neurologico presenta spesso problemi di crescita a causa di disfagia, problemi gastrointestinali e malnutrizione, nei quali il ruolo della nutrizione clinica è cruciale. Il bambino affetto da una neuropatia cronica presenta molteplici disturbi correlati ad alimentazione, digestione e metabolismo per alterazioni a livello dell’apparato gastro-intestinale. Tutte queste problematiche, unite a disfagia, reflusso gastro-esofageo, vomito, ecc. possono portare a malnutrizione e ad un alto rischio di ritardo della crescita. Nelle seguenti slide troverete un approfondimento sulle possibili cause alla base dei disturbi dello sviluppo di bambini ed adolescenti con disabilità neurologiche. I metodi di valutazione e di gestione della malnutrizione e del ritardo della crescita vengono illustrati analizzando il caso clinico di una bambina di 14 anni che presenta disfagia, vomito e reflussi gastro-esofagei frequenti uniti a stipsi in cui è risultato fondamentale il ricorso a cure palliative nutrizionali.
Paralisi Cerebrale

Il riconoscimento precoce dei fattori che influiscono sullo stato nutrizionale e l’avvio alla riabilitazione nutrizionale sono fasi cliniche fondamentali. Vediamo a riguardo le principali raccomandazioni delle linee guida. La prevalenza della malnutrizione nel bambino con neurodisabilità è molto elevata (29-46%) e, in particolare nei pazienti con paralisi cerebrale è ancora maggiore, arrivando a manifestarsi anche nel 75% dei casi. Il riconoscimento precoce di carenze energetico-proteiche e l’avvio all’adeguata riabilitazione nutrizionale è quindi cruciale, tenendo conto anche che nella PC sono frequenti problematiche concomitanti quali: disfagia, reflusso gastroesofageo, ritardato svuotamento gastrico, disturbi gastrointestinali, elevato rischio di disidratazione, ecc. Per garantire la crescita e il mantenimento di un buono stato nutrizionale, è necessario quindi ricorrere in diverse situazioni alla nutrizione enterale sia a breve che a lungo termine. Le linee guida ESPGHAN, e i più recenti studi clinici, raccomandano ed evidenziano l’importanza della componente proteica delle formule enterali, identificando nelle sieroproteine di latte (in inglese whey protein), la tipologia di proteine più adatta per questi pazienti clinicamente molto complessi, grazie alla migliore tolleranza e facilità di gestione dei disturbi gastrointestinali.
Paralisi Cerebrale
Nei pazienti con patologie gravi e croniche con indicazione alla nutrizione artificiale a medio o lungo termine, l’estensione della NA al domicilio è l’unica alternativa all’ospedalizzazione. La nutrizione artificiale (NA) può essere utilizzata per assicurare la sopravvivenza del malato, prevenire e/o curare la malnutrizione, ridurre la morbilità e mortalità, il tasso di ospedalizzazione e la spesa sanitaria. La NA, sia parenterale che enterale, può essere totale o complementare all’alimentazione orale. Nei casi con indicazione alla nutrizione artificiale a medio o lungo termine, l’estensione al domicilio della NA è l’unica alternativa all’ospedalizzazione per i pazienti con patologie gravi e croniche. Nel nostro caso facciamo specifico riferimento al paziente con patologia cronica e alla nutrizione enterale domiciliare (NED), che permette anche il reinserimento del paziente nella sua famiglia e ambiente, consentendo un significativo aumento della qualità di vita. Questo è il principale motivo per cui la NED ha avuto un progressivo incremento nell’ultimo ventennio anche per pazienti in età pediatrica.
Paralisi Cerebrale

Nel seguente caso clinico la Dott.ssa Cavallaro, psicoterapeuta, descrive le problematiche nutrizionali e psicologiche da valutare e trattare in presenza di malnutrizione. La presenza di malnutrizione per difetto in un paziente adulto con paralisi cerebrale porta a gravi conseguenze fisiche e cognitive a causa sia del ridotto apporto di nutrienti essenziali sia dell’alterata trasmissione nervosa indotte da entrambe le problematiche. In questo tipo di pazienti è quindi fondamentale una precoce valutazione dello stato nutrizionale e dei fabbisogni di calorie e nutrienti, per evitare i rischi della malnutrizione, senza trascurare il quadro psicologico del paziente e dei familiari se ne prendono cura in modo da garantire i più adeguati interventi nutrizionali e psico-terapeutici per la migliore qualità di vita possibile. Di tutti questi aspetti tratta il caso clinico proposto dalla Dott.ssa Cavallaro, medico psicoterapeuta.
Paralisi Cerebrale

L’uso di una formula a base di sieroproteine di latte si è dimostrato efficace in una bambina con PC e persistenti problemi gastro-intestinali. Il seguente caso clinico, tratto da un caso reale descritto dalla nutrizionista inglese Elaine Measly, riguarda un bambino di 5 anni e mezzo con gravi handicap neurologici e patologie gastro-intestinali. In molti bambini con paralisi cerebrale (PC) si deve ricorrere alla nutrizione enterale (NE) per garantire loro gli adeguati apporti nutrizionali necessari per la crescita e lo sviluppo. Questi pazienti corrono, infatti, un alto rischio di aspirazione, se nutriti per via orale, a causa della frequente manifestazione di disfagia e/o reflusso gastro-esofageo. 1 In questo caso - complicato dalla copresenza di malattia di Hirschsprung, caratterizzata da assenza totale di cellule gangliari nella zone dell’intestino crasso colpite che porta a perdita della peristalsi intestinale2 e da altre problematiche cliniche e familiari, sono stati necessari 5 anni di ricoveri e cambi di alimentazione prima di trovare la supplementazione nutrizionale e la formula enterale in grado di garantire al bambino gli apporti energetico-proteici necessari per la giusta crescita e una buona tollerabilità della NE. Scopriamo insieme i dettagli del caso.
Paralisi Cerebrale

Il doppio punto di vista: efficacia e sicurezza riscontrati dallo Specialista ed esperienza pratica quotidiana di una mamma e della figlia alimentata tramite PEG La seguente videointervista intende riportare l’esperienza d’utilizzo delle formule enterali pronte all’uso con Real Food (cioè alimenti veri naturali omogenizzati) e della nuova tecnologia di somministrazione in bolo Simplink. Verrà considerato in considerazione il punto di vista del medico specialista, ma anche le esigenze quotidiane del paziente che necessita di nutrizione enterale e quelli della sua famiglia. La Prof.ssa Maria Immacolata Spagnuolo, Professore Associato di Pediatria dell’Università Federico II a Napoli ed esperta di nutrizione artificiale, evidenzierà gli aspetti clinici che ha rilevato durante la sua pratica professionale; mentre la signora Stefania con la figlia Alessandra, ci parleranno della loro esperienza pratica di mamma-caregiver e di adolescente nutrita artificialmente.
